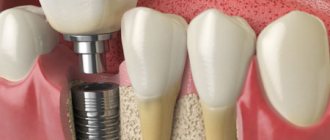
Протезирование зубов – это бесценное изобретение, которое повлияло на качество жизни многих пациентов стоматологии. Ведь что такое протезирование? Это единственный возможный способ замещения утраченных зубов, которое восстанавливает целостность зубного ряда, а значит, возвращает людям жевательную функцию, комфорт и красивую улыбку. В современном протезировании зубов используются разные высокоэффективные методики, технологии, качественные безопасные материалы. С помощью современных ортопедических конструкций возможно восстановление зубного ряда при адентии любой сложности. Однако при определенных обстоятельствах после протезирования пациент может столкнуться с осложнениями. В этой статье мы поговорим о рисках в протезировании и о том, как их можно избежать.
Какие осложнения возникают при протезировании зубов?
Чаще всего после протезирования зубов проявляются такие проблемы:
- боль, ощущение дискомфорта во рту;
- раздражение слизистой, протезный стоматит;
- дисфункция височно-нижнечелюстного сустава;
- гальванический синдром;
- пародонтит;
- расцементировка и дестабилизация несъемных ортопедических конструкций;
- повреждение, сколы облицовочного материала коронок, протезов;
- поломка несъемных протезов
- непереносимость материалов ортопедической конструкции.
Расскажем подробно о каждой проблеме.
Дискомфорт от протеза
Эта проблема может возникнуть вследствие ошибок при установке конструкции или в случае несоответствия зубного протеза размерам, форме челюсти.
О каком дискомфорте может идти речь?
- 1
протез мешает нормальному произношению слов; - 2
постоянно присутствует ощущение чужеродного тела в полости рта;
- 3
протез натирает контактные поверхности (слизистую, десну);
- 4
повышается слюноотделение.
Дискомфорт от ношения нового зубного протеза от нескольких дней до 2 недель – это нормальное явление. Если неприятные ощущения во рту не проходят на протяжении длительного времени, нужно обратиться к стоматологу-ортопеду для коррекции самой ортопедической конструкции или исправления ошибок установки.
Разная длина ног после эндопротезирования
Изменение длины конечности после эндопротезирования чаще наблюдается при установке эндопротеза тазобедренного сустава. Как правило, нога, в которой заменялось сочленение, становится длиннее, реже – короче, чем вторая конечность.
Причины изменения длины ноги:
- отсутствие рентгенологического контроля во время хирургического вмешательства;
- подбор имплантата без предварительного сбора замеров параметров (offset, ШДУ). Такая ошибка характерна для случаев установки эндопротеза коленного сустава или ТБС с бесцементными ножками-моноблоками.
В некоторых случаях изменение длины конечностей может иметь место и при правильной установке коленного эндопротеза. Распространенная причина – отсутствие качественной реабилитации или ее халатное проведение.
Измерение бокового наклона вертлужной впадины. Младший правый вертел расположен ниже, чем левый, что указывает на несоответствие длины ног. Нормальный горизонтальный центр вращения (красная линия).
Протезный стоматит
Протезный стоматит является следствием воспалительного процесса, который развивается в тканях десны под протезом.
Причиной воспаления может быть:
- неправильная фиксация, чрезмерное давление конструкции на десну, из-за чего в тканях нарушается кровообращение, появляются пролежни, образуются язвы, начинается некротический процесс
- сахарный диабет;
- продолжительный прием стероидных, некоторых антибактериальных препаратов;
- низкое качество гигиены полости рта.
В ответ на воспаление слизистой могут воспалиться лимфоузлы. Программа лечения протезного стоматита будет зависеть от его причин. При необходимости проводится коррекция установки протеза. В рамках профилактического лечения ключевой момент – это правильная тщательная гигиена. Дополнительно может проводиться санация полости рта антисептическими препаратами.
Нарушение функции височно-нижнечелюстного сустава
Одним из самых неприятных и опасных осложнений после протезирования являются нарушения в работе височно-нижнечелюстных суставов. Зубочелюстной аппарат – это сложная система, в которой огромную роль играет каждый зуб, лицевые мышцы и суставы. Любая проблема с зубами (смещение, утрата одного/нескольких зубов) повышает нагрузку на жевательные мышцы, что приводит к их быстрой усталости, появлению некомфортного напряжения во время жевания и при разговоре. В результате имеем усиление нагрузки на височно-нижнечелюстные суставы, дисфункцию суставов.
Не заметить патологические изменения невозможно, так как при дисфункции сустава у пациента появляются характерные симптомы: хрустит челюсть возле уха при открывании/закрывании рта, при жевании, челюсть болит и появляется ограничение движения (не получается широко открыть рот или возникает ограничение при движении челюсти в одну сторону). При дисфункции ВНС болезненные ощущения не ограничиваются только жевательным аппаратом. Пациенты жалуются, что болит половина лица, шея, часто болит голова. Человек постоянно чувствует себя уставшим.
Патологические процессы в ВНС становятся причиной развития других патологий:
- бруксизма (сильное смыкание зубов, скрежетание зубами во сне);
- сутулость (из-за постоянного напряжения кивательных мышц).
Как избежать дисфункции височно-нижнечелюстных суставов?
Самый эффективный способ предотвратить нарушение функции ВНС – это тщательная диагностика на этапе подготовки к протезированию зубов. Для выявления проблем в зубочелюстном аппарате проводится специальное исследование (так называемая “ортопедическая диагностика”), позволяющее проанализировать соотношение нижней челюсти к верхней, правильность окклюзии зубов, работу жевательных мышц при смыкании челюсти. На основании оттиска в специальном устройстве (артикуляторе) воспроизводится движение нижней челюсти пациента. Такое исследование дает специалисту информацию о состоянии всей зубочелюстной системы, позволяет проводить точное протезирование с учетом особенностей строения челюстей, зубного ряда, исключить осложнения со стороны височно-нижнечелюстного сустава.
Неправильный (неподходящий) тип фиксации
Установка эндопротеза тазобедренного сустава и колена предполагает фиксацию одним из 2 способов – цементным или бесцементным. Решать, какой вариант использовать в конкретном случае, должен врач с учетом пола, возраста, массы пациента и образа жизни, результатов диагностики (плотность и форма канала кости), особенностей компонентов протеза.
При этом на практике уже сформировались некоторые правила принятия решений:
- цементный эндопротез коленного сочленения считается предпочтительным для женщин и возрастных больных (60 лет и старше), а также людей с выраженными симптомами остеопороза, широкими каналами и истонченными стенками бедренных костей;
- установка эндопротеза бесцементно чаще подходит мужчинам и молодым людям без тяжелых форм остеопороза.
Ошибки в выборе вида фиксации
Выбор в пользу цементного способа вместо бесцементного, и наоборот, может привести к серьезным осложнениям. Так, если пациенту больше подходит цементная установка, а элементы имплантата ему зафиксировали без цемента, растет вероятность:
- образования трещин;
- переломов кости (особенно если это установка эндопротеза тазобедренного сустава);
- необходимости проведения повторной операции.
Когда по показаниям требуется бесцементная фиксация, а имплантат установлен в цементный состав, больному не просто потребуется повторная установка из-за частых вывихов или перелома. Ревизионная операция существенно усложнится.
Ошибки при креплении компонентов
Важный момент: даже правильный способ крепления (цементный, бесцементный) не отменяет вероятности осложнений, связанных непосредственно с процессом установки эндопротеза тазобедренного сустава, а именно:
- недостаточным количеством цемента, которым должна заполняться вертлужная впадина и канал бедра при установке эндопротеза тазобедренного сустава цементным способом;
- неравномерным распределением медицинского цемента вокруг элементов протеза (опять же, речь о цементной установке);
- неправильным выбором места фиксации (ориентация в пространстве костного ложа). Такая ошибка возможна при любом способе фиксации – цементном и бесцементном.
СЛЕВА: Нормальная граница цемент-металл (желтая стрелка). Однако ослабление на границе цемента и кости (оранжевая изогнутая стрелка). СПРАВА: Ослабление на границе цемента и металла.
Гальванический синдром
Если в зубопротезной конструкции присутствует металл, очень важно, чтобы именно из этого металла были изготовлены все последующие протезы зубов. Дело в том, что разные металлы имеют разные электро-механические характеристики, что может привести к возникновению гальванических токов при контакте с электролитом (роль электролита в полости рта выполняет слюна).
Симптомы гальванического синдрома:
- 1
появление кислого или металлического привкуса во рту, чувство оскомины;
- 2
изменение вкусовых ощущений (например, ощущение горечи при употреблении сладкого);
- 3
чувство жжения на слизистой ткани, языке;
- 4
повышение вязкости слюны, появление сухости;
- 5
патологические изменения слизистой ткани – появление отечности, покраснение, чувство онемения;
- 6
ощущение течения электрического тока в тканях десны, по зубам, языку или в области неба;
- 7
гиперчувствительность десен, языка;
- 8
изменение цвета протезов (потемнение).
Гальванический синдром вызывает не только локальный дискомфорт в полости рта, но и может стать причиной общего ухудшения самочувствия пациента.
Осложнения во время второго этапа операции
- Извлечение внутрикостного элемента имплантата вместе с заглушкой.
- Проникновение имплантата в верхнечелюсную пазуху.
- Формирование участка костной ткани поверх внутрикостного элемента.
Внутрикостный элемент может выкручиваться, если процесс репаративной регенерации кости нарушен, и интеграция имплантата отсутствует. В этом случае имплантат можно просто вернуть на прежнее место, назначить пациенту препараты кальция и через месяц-полтора второй этап операции повторить.
Случаи проталкивания внутрикостной части имплантата в полость верхнечелюстной пазухи, как правило, бывают следствием субантральной имплантации и замедления или нарушения течения репаративной регенерации кости. В этой ситуации требуется операция по извлечению имплантата из полости пазухи.
Если над внутрикостным имплантатом образовалась костная ткань, такое явление осложнением не считается. Необходимо просто сделать разрез надкостницы и слизистой оболочки, с помощью пилы удалить костное образование и в процессе установки формирователя и десневой манжетки имплантата удостовериться, что ничто более не препятствует их правильному вкручиванию.
Пародонтит (воспаление околозубных тканей)
Развитие пародонтита после протезирования чаще всего связано с неправильным формированием культи под протез (без уступа) и неправильным выбором ортопедической конструкции. В этом случае десна приобретает синюшный оттенок, начинает кровоточить, отекает, со временем начинается рецессия десневой ткани. Это, в свою очередь приводит к оголению неэстетичного серого края ортопедической конструкции, а также может иметь неприятные последствия для здоровья самого зуба, так как воспаление распространяется на все околозубные ткани, приводит к поражению и атрофии челюстной кости, потере зуба.
Неправильный выбор размера изделия
Коленный эндопротез, равно как и протез ТБС сегодня представлен в широком ассортименте размеров, форм и ширины ножек. Благодаря этому хирург может подобрать для каждого случая наиболее подходящую конструкцию.
Но выбор изделий по размеру – это очень ответственный серьезный процесс. Ошибки, допущенные в нем, могут привести к серьезным проблемам:
- при установке маленького изделия вероятно быстрое расшатывание элементов;
- конструкция слишком большого размера приводит к переломам кости.
Часто халатный подход и негативный результат лечения объясняется не столько действиями хирурга, сколько ограничениями конкретной клиники (когда пациенту устанавливают конструкции, которые есть на складе медцентра, чтобы не откладывать хирургическую манипуляцию).
Отклеивание несъемной конструкции
Искусственные зубы фиксируются при помощи специальных стоматологических цементов. Качественный цемент обеспечивает надежность и стабильность фиксации. Однако бывают случаи, когда коронка начинает шататься, что говорит о расцементировке или отклеивании ортоконструкции.
Почему так происходит?
- из-за больших нагрузок на протез;
- вследствие неправильной подготовки (обтачивания) зуба под коронку;
- если в опорном зубе имеется несколько небольших или одна крупная пломба (тогда пломбы приклеиваются к цементу и снимаются вместе с коронкой);
- из-за большой длины мостовидной конструкции;
- если использовался цемент низкого качества или с прошедшим сроком годности.
Сколы облицовки ортопедических конструкций
Внешний слой ортопедических изделий изготавливают из керамики. Благодаря облицовке зубные протезы, коронки выглядят как настоящие зубы – натурально и эстетично. Облицовочный слой достаточно прочный, и при условии качественного протезирования и правильной эксплуатации ортопедические конструкции сохраняют свой первоначальный вид и целостность на протяжении многих лет.
Сколы эстетического слоя возможны по двум причинам – ошибки на этапе планирования, изготовления ортопедической конструкции и нарушение пациентом запрета на раскалывание орехов, разгрызание костей.
При сколе, в зависимости от характера и размеров повреждения, исправить ситуацию можно двумя способами:
- 1
Заменить орто конструкцию.
- 2
Восстановить облицовочный слой, не снимая протез.
Поломка мостовидных ортопедических конструкций
Такая неприятность может произойти с временными пластмассовыми и постоянными штампованно-паяными изделиями из-за интенсивной нагрузки. Главная причина – это технические ошибки на этапе моделирования и производства протеза. Что касается штампованно-паяных конструкция, то на сегодня их поломка происходит крайне редко, так как в изготовлении зубных протезов используются очень прочные материалы.
Если случился разлом временного пластикового протеза, большой проблемы не будет, так как его можно быстро заменить.
Установка протеза низкого качества
Изначально в практике эндопротезирования использовались изделия низкого класса качества, которые имели ряд существенных недостатков. При их установке повторные операции требовались в 70–80% случаев уже после первых 2 лет использования по причине:
- перипротезной инфекции;
- частых вывихов;
- переломов протеза;
- нестабильности фиксации компонентов имплантата;
- смещения головки коленного эндопротеза или эндопротеза тазобедренного сустава;
- разрушения компонентов (в первую очередь, вкладыша).
Сегодня в России на смену коленным эндопротезам пришли аналоги более совершенной конфигурации из современных материалов высокой надежности. Они решили многие проблемы. Хотя уровня результатов протезирования в странах с развитой медициной (Германия, Израиль, США) российская практика все еще не достигла. Для эффективного хирургического лечения недостаточно качественных протезных конструкций. Требуется еще и свод четких понятных стандартов эндопротезирования, пересмотр протоколов реабилитации.
Индивидуальная непереносимость
Аллергия может быть как на металл, так и на пластиковые элементы ортоконструкции.
В случае возникновения аллергической реакции пациенты жалуются на неприятное ощущение во рту:
- становятся чувствительными, чешутся десны под протезом;
- чувство жжения под коронкой;
- болезненные ощущения в протезном ложе;
- появление сухости во рту.
Причем чувствительность слизистой может быть как при наличии признаков воспаления тканей, так и при полном отсутствии внешних симптомов воспалительного процесса. Могут появляться аллергические высыпания вокруг рта, затрудненное дыхание и другие симптомы.
Непереносимость материалов, используемых в изготовлении зубных протезов – осложнение, которое очень редко встречается в современной ортопедической стоматологии. В случае индивидуальной непереносимости лучшим решением проблемы является замена зубного протеза на изделие из других материалов, которые не вызывают у пациента аллергической реакции.
Осложнения во время имплантации
- Перелом направляющего сверла или бора.
- Повреждение дна верхнечелюстной пазухи или проникновение бора в полость носа.
- Нарушение целостности стенки нижнечелюстного канала и повреждение нижнежелудочкового нерва.
- Повреждение бором нижнего и боковых компактных слоев нижней челюсти.
- Частичное или полное отсутствие первичной фиксации имплантата.
- Нарушение целостности стенки альвеолярного отростка.
Повреждения инструментария могут иметь различные причины: излишний нажим на фиссурный бор в момент продольного сверления ложа имплантата, нарушение температурных режимов стерилизации оборудования или выработка имплантатом своего ресурса в 30 циклов стерилизации.
Повреждение дна верхнечелюстной пазухи может быть следствием ошибочного определения высоты альвеолярного отростка или излишнего давления на инструмент. Если возникла такая ситуация, от установки имплантата в этом месте нужно воздержаться и при наличии возможности установить его в непосредственной близости от уже сформированного ложа. Еще один возможный вариант — установка имплантата, длина внутрикостной части которого на два миллиметра меньше, чем глубина готового ложа. При этом ложе необходимо предварительно заполнить снятой с инструмента костной стружкой или гидроксиапатитом. Рекомендуемый способ имплантации в этом случае — двухэтапный, а внутрикостный элемент лучше выбрать винтовой или комбинированный.
Повреждения нижнежелудочкового нерва и травмы стенки нижнечелюстного канала могут иметь причиной небрежность в подготовке костного ложа или неверное определение размеров имплантата вследствие возможного искажения на ортопантомограмме вертикального размера нижней челюсти. Если препарирование стенки канала обернулось возникновением внутриканальной гематомы и последующим сдавливанием нерва, то восстановление чувствительности в области иннервации можно ожидать через две-три недели. В случае поражения остеопорозом стенка нижнечелюстного канала может быть с дефектами или отсутствовать вовсе, в этом случае воздействие на нижнежелудочковый нерв можно объяснить кровоизлиянием в области костномозговых пространств, а также отеком ретикулярной ткани костного мозга. Частичная потеря чувствительности (или парастезия) в области нижней губы может ощущаться на следующий день после оперативного вмешательства и полностью исчезать через пять-семь дней. Если же снижение чувствительности нижней губы, вызванное нарушением целостности стенки нижнечелюстного канала и нижнелуночкового нерва, сохраняется в течение одной-двух недель, то имплантат нужно удалить и провести необходимое симптоматическое лечение.
Нарушение целостности нижнего или бокового компактного слоя нижней челюсти, по большому счету, осложнением не является, но если во время проведения контрольных рентгенограмм выясняется, что часть имплантата выходит за пределы челюстной кости более чем на два миллиметра, необходимо произвести замену установленного имплантата на другой, у которого высота внутрикостной части меньше.
Перелом стенки альвеолярного отростка очень часто бывает следствием установки пластиночного имплантата в случае, если костное ложе под него было сформировано меньшей, чем необходимо, величины. Еще одна возможная причина этого осложнения — узость альвеолярного отростка. В таком случае нужно прижать сломанную часть к отростку и зашить рану.
Если имплантат в костном ложе подвижен, и его фиксация отсутствует, причиной тому может быть либо неправильное препарирование костного ложа, либо остеопороз. Если препарирование костного ложа было выполнено некорректно, установленный имплантат можно заменить на аналогичный, но чуть большего диаметра (если это допускается имеющимися анатомическими условиями), или сохранить установленный имплантат в существующем ложе, заполнив костной стружкой зазоры в его верхней части. Если причиной подвижности имплантата стал остеопороз, зафиксировать его можно с помощью заполнения ложа остеокондуктивным или остеоиндуктивным материалом. Есть и иной вариант: замена существующего имплантата на имплантат иной конструкции, к примеру, цилиндрического на винтовой без нарезания резьбы в ложе, которое было подготовлено для установки цилиндрического имплантата.
По каким причинам бывают осложнения при протезировании?
Большинство осложнений можно предотвратить еще на этапе подготовки к протезированию, если знать главные причины этих проблем.
Предлагаем вам разобраться, по каким причинам возникают осложнения после протезирования:
- Недостаточная подготовка – если перед процедурой протезирования пациент отказался от проведения необходимого лечения, лечебно-профилактических, гигиенических процедур (лечение кариеса, проф гигиена).
- Ошибка в размерах. Если при изготовлении или выборе типа ортопедической конструкции или протеза была допущена ошибка, его ношение будет доставлять пациенту неприятные ощущения.
- Непрофессиональная, некачественная установка ортопедической конструкции. В этом случае пациент может столкнуться с разными проблемами – от скопления остатков пищи в элементах протеза до развития воспалительных процессов в ротовой полости, поломки самого протеза.
- Аллергия, иммунная реакция организма на материалы зубного протеза.
- Подвижность, смещение зубов – приводит к смещению зубопротезной конструкции.
- Низкое качество гигиены полости рта после установки зубного протеза.
Решение проблемы
Ошибки протезирования зубов возникают обычно при ненадлежащей работе стоматолога. Любое игнорирование необходимых процедур, предшествующих собственно протезированию, приводит к необратимым осложнениям. Невозможно будет что-то подправить/откорректировать – придется снимать протез (даже несъемные коронки и накладки), назначать полноценное лечение проблемы и затем повторять процедуру протезирования снова.
Стоматолог никогда не должен идти на уступки пациентам – часто они просят установить протез при кариозных зубах, не обращать внимание на отечность десен (а это есть признак воспаления), выбрать самые дорогие коронки. Такая опрометчивость не имеет места быть – врач должен подробно объяснить пациенту ситуацию, оповестить о возможных последствиях. А сами пациенты должны руководствоваться рекомендациями профессионалов – это станет залогом получения нужного эффекта.
Гигиена полости рта после протезирования
Чтобы сохранить здоровую и красивую улыбку не достаточно просто вставить зуб. Нужно еще позаботиться о тщательном уходе за полостью рта и самими протезами. Гигиена – основа здоровья зубов. После установки зубного протеза требования к гигиене увеличиваются, так как частицы пищи могут застревать в элементах ортопедической конструкции, на стенках протеза скапливается налет и таким образом создается благоприятная среда для бактерий – главных виновников всех болезней зубов и десен.
Уход за несъемными протезами:
- 1
регулярная чистка зубов (рекомендуется не только утром и вечером, но и после каждого приема пищи);
- 2
полоскания специальными антисептическими препаратами;
- 3
профессиональная чистка в стоматологии раз в 3 месяца.
Уход станет намного проще, если приобрести ирригатор – аппарат, который эффективно вымывает остатки пищи в самых труднодоступных участках полости рта и совершенно безопасен для протезов.
Правила ухода за съемными протезами:
- после каждого полноценного приема пищи или перекуса протез нужно снять и промыть под проточной теплой водой;
- утром и вечером протезы, так же как и зубы, нужно чистить (для этого используется зубная щетка с мягкой щетиной и специальная паста для протезов);
- с целью профилактики скопления налета зубной протез рекомендуется замачивать в специальном растворе на 10-20 минут после каждой чистки;
- время от времени необходимо сдавать зубной протез на чистку в стоматологию;
- хранить съемные ортопедические конструкции нужно в чистой воде или специальном растворе для хранения протезов.
Съемные зубные протезы нового поколения, изготовленные из высококачественных полимеров, настолько комфортные, что их можно не снимать на ночь.