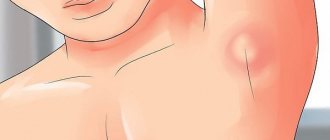
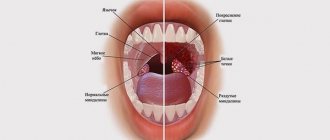
Что такое лимфатические узлы?
Лимфатические узлы — это структуры иммунной системы, которые действуют как специфический фильтр микробных антигенов. Лимфа, протекающая через узлы, фильтруется, а вещества, которые могут вызвать инфекцию, улавливаются и удаляются. Узлы также участвуют в производстве антител. Их размер зависит от возраста ребенка. Они не должны прощупываться у новорожденных и младенцев. Лимфаденопатия, или увеличенные лимфатические узлы, в основном поражает детей дошкольного и младшего школьного возраста.
Контакт с большой группой сверстников заставляет ребенка вырабатывать иммунитет. Заразиться в детском саду несложно, а в анамнезе инфекция часто проявляется увеличенными и четко пальпируемыми лимфатическими узлами
. Если они увеличились в результате болезни, это не должно вызывать беспокойства. Тревожным симптомом является лимфаденопатия, не связанная с предыдущим заболеванием, так как может быть симптомом серьезных заболеваний, в том числе злокачественного новообразования. Педиатры направляют ребенка на диагностику в онкологический диспансер, чтобы ничего не пропустить. Узнайте, что вызывает увеличение лимфатических узлов у ребенка и какие диагностические тесты следует провести.
М.С. Савенкова, А.А. Афанасьева, А.К. Абдулаев, Л.Ю. Неижко Кафедра клинической функциональной диагностики с курсом в педиатрии ГОУ ВПО РГМУ Росздрава, Морозовская детская городская клиническая больница, Москва
В последние десятилетия нельзя не отметить значительный прогресс, произошедший в области диагностики различных инфекционных заболеваний у детей, благодаря которому стали более понятны клинические особенности течения таких инфекций, как хламидиоз, микоплазмоз, токсоплазмоз, бартонеллез, боррелиоз, а также герпесвирусных инфекций (ЭБВ, ЦМВ) и других. Одним из важных симптомов вышеперечисленных заболеваний является лимфаденопатия – увеличение лимфатических узлов разной степени выраженности. К сожалению, симптом увеличенных лимфоузлов не всегда своевременно оценивается педиатрами, ему не уделяется должного внимания. Строение лимфатических узлов Лимфатические узлы представляют собой периферические лимфоидные органы, состоящие из клеток различных типов, соединённые с системой кровообращения афферентными и эфферентными лимфатическими сосудами и посткапиллярными венулами. Фибробласты и их производные – ретикулярные клетки образуют поддерживающую структуру. Тканевые макрофаги, дендриты и клетки Лангерганса являются важными антигеннесущими клетками. Лимфоидные фолликулы состоят в основном из В-лимфоцитов. Первичные лимфатические фолликулы заселяются IgM и IgD-несущими В-клетками и Т-лимфоцитами хелперами (индукторами) ещё до антигенного стимула. Вторичные лимфатические фолликулы образуются в результате антигенной стимуляции и содержат внутреннюю зону (зародышевый центр), состоящий из активированных В-клеток, макрофагов, фолликулярных дендритов и хелперов. Зоны между фолликулами и паракортикальные области состоят в основном из Т-лимфоцитов. Совместное расположение большого числа макрофагов, дендритов, клеток Лангерганса и лимфоцитов позволяет лимфатическому узлу выполнять основную функцию специализированной структуры, объединяющей все эти типы клеток для создания эффективной клеточной и гуморальной иммунной реакции организма. Увеличение лимфатического узла может быть обусловлено: 1) увеличением числа доброкачественных лимфоцитов и макрофагов в ходе иммунного ответа на антиген; 2) инфильтрацией воспалительными клетками при инфекциях, затрагивающих лимфатический узел (лимфаденит); 3) пролиферацией in situ злокачественных лимфоцитов и макрофагов; 4) инфильтрацией узлов метастатическими злокачественными клетками; 5) инфильтрацией макрофагами, нагруженными продуктами метаболизма при различных болезнях накопления.
Патогенез лимфаденопатий Ещё в 1980 году термином лимфаденит принято было обозначать «воспаление лимфатических узлов, возникающее как осложнение различных гнойно-воспалительных заболеваний и специфических инфекций (туберкулёз, чума, актиномикоз). В прежние годы основными этиологическими возбудителями развития лимфаденитов считались гноеродные кокки. Позднее в качестве возбудителей были описаны разные виды микроорганизмов (бактерии, вирусы, грибы). Выделяют острое воспаление лимфоузлов, которое характеризуется коротким продромальным периодом, лихорадкой, локальной болезненностью при пальпации и хроническое, отличающееся, как правило, большей длительностью, отсутствием болезненности или её малой выраженностью. При хроническом воспалении, в отличие от острого, лимфатические узлы обычно отграничены от окружающих тканей. Лимфаденит может быть локальным, регионарным, генерализованным. Регионарные лимфадениты описаны при стрептококковой, стафилококковой инфекциях, туляремии, туберкулёзе, сифилисе, генитальном герпесе. Генерализованное увеличение лимфоузлов описано при инфекционном мононуклеозе, цитомегаловирусной инфекции, токсоплазмозе, бруцеллёзе, туберкулёзе, СПИДе, болезнях накопления и др. Увеличение лимфоузлов происходит в результате накопления в них микробов либо вирусов и их токсинов лимфогенным, гематогенным и контактным путём. При острых лимфаденитах отмечается серозный отёк, а воспалительные явления не выходят за пределы капсулы лимфатического узла. При деструктивных процессах воспаление может переходить на окружающие ткани и по характеру воспаления быть серозным и/или гнойным.
Клиническая картина и диагностика Клинические симптомы лимфаденитов однотипны и характеризуются болезненностью при пальпации, увеличением размеров, повышением температуры тела. Гиперемия кожи над лимфоузлом появляется позже, по мере прогрессирования процесса и переходе серозной в деструктивную стадию. Для удобства оценки воспалительной реакции со стороны лимфоузлов нами были выделены три степени их увеличения: (Сав 2003):
I степень – от 0,5 до 1,5 см в диаметре; II степень – от 1,5 до 2,5 см в диаметре; III степень – от 2,5 до 3,5 см в диаметре и больше.
Лимфаденопатия характеризуется, как правило, увеличением ряда групп лимфоузлов без признаков гиперемии кожи над ними. Однако пальпация зачастую позволяет выявить не один увеличенный лимфоузел, а несколько, или конгломерат, состоящий из разных по консистенции и размерам лимфоузлов. В этой связи следует указать группу лимфоузлов (шейная, подмышечная, паховая и т. д.). Для уточнения характера поражения лимфоузлов, определения их количественной и качественной характеристики, целесообразно проведение ультразвукового обследования. Ультразвуковое обследование лимфоузлов позволяет уточнить их размеры и определить давность патологического процесса и его остроту. При остром воспалении определяется гипоэхогенность и однородность лимфоузлов. Спаянные лимфоузлы позволяют предположить продолжительность заболевания более 2-х месяцев. При хроническом течении процесса повышается их эхогенность. На практике неоднократно приходилось сталкиваться с недооценкой симптома увеличенных лимфатических узлов педиатрами. К сожалению, не всегда своевременно поступают (обращаются) дети для обследования, в результате формируется хроническое течение инфекционного процесса, а нередко и трансформация в гематобластозы. Учитывая увеличение количества лимфаденопатий за последние годы, нами проводилось обследование детей, поступивших в стационар или обратившихся амбулаторно с основной жалобой на увеличение лимфоузлов за период с 2004 по 2008 гг. для определения преобладающей патологии и выбора адекватной антибактериальной терапии. План обследования детей с лимфаденопатиями (рис. 1) обязательно должен быть комплексным. Начать следует с оценки изменений периферического анализа крови: лейкоцитоз и сдвиг формулы влево свидетельствует в пользу течения бактериального процесса (стафилококковой, стрептококковой, синегнойной, гемофильной этиологии). Преобладание в формуле крови лимфомоноцитов обычно характерно для заболеваний герпетической и внутриклеточной этиологии. Для уточнения этиологии заболевания обязателен комплекс серологических и микробиологических обследований, который включает наиболее распространённые заболевания у детей. К основным заболеваниям, протекающим с увеличением лимфоузлов, относятся: хламидиоз, микоплазмоз, токсоплазмоз, Эпштейн-Барр вирусная (ЭБВ) инфекция, цитомегалия, а также герпес I, II, VI типов. При получении отрицательных результатов обследование проводится далее для исключения реже встречающихся заболеваний: листериоза, бартонеллёза, боррелиоза, паразитарных заболеваний (токсокароза, эхинококкоза, описторхоза, лямблиоза и т. д.). Микробиологическое исследование следует проводить у детей, в анамнезе которых имеют место частые респираторные заболевания, ангины, воспалительные заболевания ротоглотки, крупы, бронхиты. Как правило, при локализованном процессе в ротоглотке в клинике увеличивается региональная группа шейных лимфоузлов. Для генерализованной инфекции характерна полиаденопатия. Одним из объективных вспомогательных методов дополнительной оценки увеличенных лимфоузлов является ультразвуковое исследование. При развитии генерализованной реакции рекомендуется исследовать кровь на стерильность и провести ультразвуковое исследование внутрибрюшных лимфатических узлов. У детей с респираторной патологией проводится рентгенологическое исследование органов грудной клетки. При подозрении на гемобластозы – необходима консультация гематолога, который обозначает показания и необходимость проведения пункционной биопсии.
Исследования Исходя из основной цели работы, было обследовано 164 ребёнка (101 мальчик и 63 девочки) в возрасте от 6 месяцев до 16 лет. Возраст детей представлен на рис. 2. Наибольшее количество детей (76,8 %) с лимфаденопатиями поступало в стационар либо обращались амбулаторно в возрасте 1-9 лет. Максимум приходился на возраст 3-9 лет. Этиология заболевания подтверждалась комплексным обследованием больных, которое включало: микробиологическое исследование микрофлоры из ротоглотки (до начала лечения); серологическое исследование крови методом ИФА и ПЦР (в ФГУН МНИИ эпидемиологии и микробиологии им. Г.Н. Габричевского, НПФ «Литех» следующих заболеваний: хламидиоза, микоплазмоза, токсоплазмоза, вирусов группы герпеса (I, II, IV, V, VI типа). Серологическое обследование было проведено у 164 детей, микробиологическое обследование (посевы из зева) – у 93 (рис. 3, 4). На сегодняшний день принципиально важным является знание преобладающих патогенов. По результатам обследования были выделены 2 группы этиологически значимых возбудителей – герпесвирусы и внутриклеточные. В группе герпетических преобладали Эпштейн-Барр вирусы (61,8 %) и цитомегаловирусы (54,9 %); в группе внутриклеточных – хламидии (49,5 %). У большинства детей лимфаденопатии имели смешанный характер – 126 (76,8 %), тогда как моноинфекция была выявлена у 38 (23,2 %). Следует обратить внимание на то, что при смешанных вариантах отмечалось сочетание 2-4 возбудителей: • смешанная герпесвирусная (ЭБВ, ЦМВ, герпес I, II типов) – 30 (18,2 %); • смешанная внутриклеточная (хламидиоз, микоплазмоз) – 11 (6,7 %); • по 2 возбудителя: герпесвирусы + внутриклеточные – 19 (11,5 %); • по 3 возбудителя: герпевирусы + внутриклеточные – 34 (20,7 %); • по 4 возбудителя: герпесвирусы + внутриклеточные – 27 (16,5 %). «Чисто» бактериальные лимфаденопатии выявлены всего у 5 (3 %) человек.
Однако в результате комплексного обследования выявлено сочетание положительных серологических маркеров и микробиологических – как результат смешанного течения заболевания у 3/4 детей. Оказалось, что некоторые возбудители у одного и того же ребёнка могут одновременно находиться в разных формах. В таблице 1 представлены основные (преобладающие) патогены в зависимости от остроты заболевания. При острой форме инфекционного заболевания у 5,8-11,6 % детей преобладали хламидии, микоплазмы и ЭБВ. При обострении хронического течения (11,6-21,5 %) преобладали те же возбудители. Персистирующее течение было выявлено у большинства детей, в особенности при ЦМВ, ЭБВ, хламидиозе. Среди преобладающих патогенов при острых и хронических формах особо выделяются внутриклеточные возбудители – хламидии и микоплазмы. При персистирующем течении преобладали ЦМВ, ЭБВ. Таким образом, как по частоте, так и по остроте заболевания, преобладают хламидии и Эпштейн-Барр вирусы. При определении посевов из зева, основными возбудителями у большинства были грамположительные кокки: стрептококки, золотистый стафилококк и нейссерии. Учитывая наличие ряда возбудителей, у 82,8 % детей можно диагностировать дисбиоз зева. По количеству возбудителей: 1 возбудитель – у 17,2 %, 2 возбудителя – у 35,5 %, 3 возбудителя – у 21,5 % (см. рис. 4). Становится очевидным, что благодаря смешанному течению ряда заболеваний, в анамнезе детей выявлены частые заболевания ЛОР-органов и лёгких: респираторные заболевания и бронхиты – в 51 (31,0 %), ангины, аденоидиты, отиты – в 21 (12,8 %), перенесённая пневмония – в 5 случаях (3 %). Ранее находились на стационарном лечении 11 (6,7 %) детей. Большинство детей из группы с лимфаденопатиями относятся к часто болеющим детям. Причиной этого является неблагополучное течение беременности у 16 (9,7 %) матерей, вследствие наличия различных инфекционных заболеваний (ЦМВ, хламидиоз, уреаплазмоз, герпес, токсоплазмоз, краснуха), диагностированных во время беременности у 17 (10,4 %), пиелонефрит – у 10 (6 %), болезнь Бехтерева – у 1 (0,6 %) и лимфогранулематоз – у одной матери (0,6 %). В целом, можно выделить четыре основные группы детей, у которых заболевание манифестировало со следующих клинических симптомов:
• с респираторного заболевания, кашля – 65 (39,6 %); • с увеличения лимфоузлов – 60 (36,7 %); • с длительного субфебрилитета – 21 (12,8 %); • с ангины 18 (10,9 %).
Увеличение лимфоузлов выявлялось как на осмотре у врача, так и самими родителями детей. Следует обратить внимание на тот факт, что 17 (10,6 %) детей с симптомом увеличенных лимфоузлов длительно (от 6 мес. до 2 лет) не были обследованы. Объяснением этому обстоятельству явилось недопонимание как со стороны врачей, так и со стороны родителей, что увеличение лимфоузлов это не всегда «нормальное явление» и тем более при очевидной его продолжительности. У большинства детей имело место увеличение лимфоузлов I (50 %) и II (48,2 %) степени, и лишь у 1,8 % – III степени. В результате обследования были установлены следующие клинические диагнозы (табл. 2). В представленной таблице в качестве основных заболеваний следует выделить лимфаденопатию и лимфаденит (37,8 %), бронхолёгочные заболевания (40,9 %), поражения ротоглотки (18,2 %), гематологические заболевания (3,0 %). За последние годы знания об этиологии лимфаденопатий и лимфаденитов значительно расширились. В прежние годы история изучения проблемы увеличенных лимфоузлов была тесно связана, в первую очередь, с наиболее изученным заболеванием – Эпштейн-Барр вирусной инфекцией, которая имеет острое и хроническое течение, может протекать в виде инфекционного мононуклеоза или мононуклеозоподобного синдрома, сопровождаться значительным увеличением паренхиматозных органов. Однако в нашем исследовании инфекционный мононуклеоз из 22 детей лишь у одного был обусловлен вирусом Эпштейн-Барр. У всех остальных – этиология была смешанная герпетическая (герпес 1, 2 типов + ЦМВ, ЭБВ + герпес 1, 2 типов и т. д., в сочетании с хламидиями – у 3 детей). Как показали наши исследования, наряду с герпесвирусными инфекционными агентами, одними из основных возбудителей при лимфаденитах, на сегодняшний день являются хламидии и микоплазмы.
Специфика лимфаденопатий хламидийной этиологии Изучение лимфаденитов и лимфаденопатий хламидийной этиологии выявило следующие особенности: заболевание начиналось с респираторных симптомов. Катаральные симптомы предшествовали увеличению лимфоузлов за 1-2 недели до обращения. Гипертермия наблюдалась только в случае развития лимфаденита, т. е. нагноительного процесса. При хламидийной инфекции, наряду с катаральными симптомами, выделялись дети (1/3) с мононуклеозоподобным синдромом. При этом начало заболевания было острым, с подъёма температуры до 38 °С при умеренно выраженных катаральных явлениях, затруднении носового дыхания из-за аденоидита. В этот период дети предъявляли жалобы на слабость, боли при глотании. Развитие ангины с налётами на миндалинах через 7-12 дней было обусловлено смешанной микрофлорой (стрепто- и стафилококками). У 1/3 больных в формуле крови при хламидийном инфицировании отмечался моноцитоз более 15 % при среднем количестве моноцитов 9,2 ± 0,038 %. Таким образом, мононуклеозоподобный синдром при хламидийной инфекции практически не отличим от такового другой этиологии, определить его этиологию можно только на основании комплексного обследования. При пальпации у большинства детей определялось увеличение лимфоузлов I степени – у 82 (50 %), II степени – у 79 (48,2 %) и лишь у 3 (1,8 %) – III степени. При увеличении лимфоузлов III степени (полиаденопатия) лимфоузлы пальпировались в виде спаянных друг с другом лимфоузлов. Конгломераты лимфоузлов шейной группы пальпировались чаще при инфекции, связанной с заболеванием ротоглотки. В начале заболевания консистенция лимфоузлов была эластичной. При позднем поступлении в стационар (3-4 неделя заболевания) изменялась консистенция лимфоузлов – из эластичных (в начале заболевания) они становились более плотными и болезненными. Наиболее точное исследование лимфоузлов (размеры, консистенция, эхоплотность) можно выявить только при их ультразвуком исследовании. Ультразвуковое обследование лимфоузлов проводилось на аппарате Aloca 2000 (Япония) с линейным датчиком 7,5 мГц и было выполнено у 54 детей. При этом определялись конгломераты шейных лимфоузлов у 27 (50 %) разных размеров, цепочки увеличенных лимфоузлов в брюшной полости – у 16 (29,6 %), реже – мелкие множественные – у 11 (20,3 %). Наличие лимфоузлов в брюшной полости свидетельствует о генерализованной инфекции. При анализе данных больных у всех детей была выявлена смешанная инфекция. В среднем продолжительность заболевания составила от 18,5 до 27,5 дней (при полиаденопатии). Лечение детей с лимфаденопатиями требует вдумчивого отношения и обязательного комплексного обследования. Как было показано выше, основными возбудителями являются внутриклеточные возбудители (хламидии) и герпесвирусные (ЭБВ), и различное их сочетание. Учитывая проведённый анализ, а также результаты серологического и микробиологического обследований лечение лимфаденопатий было следующим.
Принцип лечения лимфаденопатий В качестве основных препаратов для лечения лимфаденопатий у детей следует применять этиотропные препараты, обладающие эффективностью и безопасностью: антибиотики группы макролидов, аминопенициллинов, цефалоспоринов, противовирусные и иммуномодулирующие. Принцип лечения заключается в следующем. При наличии выраженных изменений ротоглотки или лёгких, а также тяжёлых форм следует, не дожидаясь ответа анализов, начать лечение защищёнными аминопенициллинами либо цефалоспоринами. После получения серологических и микробиологических результатов (через 5-7 дней) и определения этиологии заболевания, продолжается лечение этиотропными препаратами (макролидами и противовирусными препаратами). При лёгких и среднетяжёлых формах заболевания препаратами выбора с первых дней заболевания могут быть макролиды.
Опыт применения джозамицина для лечения лимфаденопатии За прошедшие годы был накоплен определённый опыт применения джозамицина в разных его формах: суспензии у детей, таблеток у взрослых. Сложность лечения заключается ещё и в том, что 25,6 % детей до поступления в стационар получали: пенициллины, цефалоспорины, макролиды и антибиотики других групп. Это обстоятельство следует учитывать ещё и потому, что известен факт развития дисбактериоза на фоне антибиотикотерапии. В этой связи активно идет поиск препаратов, минимально влияющих на нормальную микрофлору кишечника. Основными группами антибактериальных препаратов при лечении лимфаденитов были макролиды. В целом, препараты группы макролидов получали 79 детей: джозамицин – 26, мидекамицин – 25, рокситромицин – 23, других групп – 4 человека. Цефалоспорины получали 25 детей, аминопенициллины – 21 ребёнок, противовирусные препараты – 39 (ацикловир – 33 и арбидол – 6). Нами было проведено сравнительное изучение эффективности проведённой терапии в группах детей, получающих макролиды: джозамицин (I группа), мидекамицин (II группа), рокситромицин (III группа). Продолжительность курса антибактериальной терапии составила 10 дней. Эффект от проводимого лечения оценивали по совокупности серологических и клинических показателей. При оценке клинических данных учитывали динамику уменьшения лимфоузлов, степень интоксикации, улучшение состояния, нормализацию показателей формулы крови, развитие дисбактериоза. Динамика серологических показателей оценивалась до лечения и через 1,5 месяца по наличию или отсутствию серологических маркеров. После проведённого антибактериального лечения во всех группах был достигнут положительный результат (табл. 3). В группе детей, получавших джозамицин, лишь у одного ребёнка на 3-й день лечения появились жалобы на боли в животе, которые прошли самостоятельно и не потребовали дополнительных назначений. Эффект от лечения в двух других группах был несколько ниже. В каждой из двух других групп у 2-х детей имело место более продолжительное сохранение увеличенных лимфоузлов и сохранение положительных серологических маркеров, что требовало проведения повторного курса лечения. При смешанном течении лимфаденопатии и наличии герпесвирусов рекомендуется продолжительный курс терапии с одновременным назначением следующих препаратов: ацикловир, арбидол. В комплексную терапию также должны быть включены препараты – иммуномодуляторы: ликопид, виферон, циклоферон. Таким образом, диагностика лимфаденопатий у детей требует обязательного исключения группы внутриклеточных и герпетических заболеваний, которые на сегодняшний день являются основными. Учитывая смешанный характер лимфаденопатий у большинства детей, необходимо комплексное лечение. Данная группа детей нуждается в динамическом наблюдении и контроле, так как у 3 % детей может иметь место манифестация гемобластоза. Успех лечения детей с лимфаденопатиями будет зависеть от своевременного назначения этиотропной терапии в сочетании с противовирусными препаратами и иммуномодуляторами.
Причины увеличения лимфоузлов у ребенка
Если врач подозревает, что ваша лимфаденопатия не возникла в результате инфекции, первым делом необходимо провести медицинский осмотр и составить подробную историю болезни. Твердые плотные узлы, которые не двигаются под пальцами, станут основанием для направления ребенка на лабораторные анализы, возможно, также на визуализацию. Только если результаты анализов вызывают беспокойство, врач назначит гистопатологическое исследование.
В основном причин увеличения лимфоузлов у ребенка может быть две. Первая — это разрастание узловых клеток, в основном лимфоцитов. Вторая причина — это инфильтрация, вызванная чужеродными клетками — воспалительными и злокачественными. Неопластические заболевания, проявляющиеся лимфаденопатией, включают лимфоцитарную лимфому и лимфому Ходжкина. Однако рак не является основной причиной увеличения лимфатических узлов. Чаще лимфаденопатия вызывается: — вирусными инфекциями;
— аллергиями;— вакцинацией;— аутоиммунными заболеваниями.
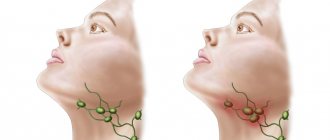
Классификация
Часто вместе с подчелюстными лимфатическими узлами воспаляются и шейные
В зависимости от характера течения подчелюстной лимфаденит бывает:
- острый – до 14 дней;
- подострый – от двух недель до месяца;
- хронический – более одного месяца.
По генезису и происхождению заболевание бывает специфическим и неспецифическим.
По виду трансформаций патогенез классифицируют на:
- серозный или инфильтрационный;
- гнойный – формирование гноеродных процессов в ЛУ;
- некротический – разрушение лимфоузлов;
- аденофлегмоны.
По этиологическому признаку различают одонтогенные (ассоциированные со стоматологической патологией) и неодонтогенные.
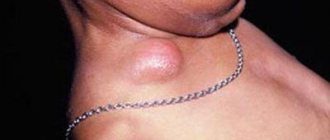
Увеличенные лимфатические узлы на шее ребенка
Увеличенные лимфатические узлы на шее ребенка вызывают наибольшее беспокойство у родителей и врачей, поскольку они могут быть признаком лимфомы Ходжкина. Заболевание чаще возникает у детей подросткового возраста, реже — у детей раннего возраста. В большинстве случаев причиной увеличения узлов на шее являются вирусные инфекции, в т.ч. мононуклеоз, то есть заболевание, вызываемое вирусом EBV, и бактериальные — воспаление миндалин и горла.
В случае лимфаденопатии, расположенной на шее, вы можете быть уверены, что педиатр назначит базовые диагностические исследования, в т.ч. анализ крови.
Однако стоит учитывать, что повышенный уровень лимфоцитов у ребенка до 6 лет воспринимается как норма. Медики называют это физиологическим лимфоцитозом. Кроме того, вы должны знать, что стандарты, установленные лабораторией, применимы ко взрослым, поэтому любые результаты анализов следует согласовывать с педиатром. Сравнение данных со стандартами, предоставленными лабораторией, недостаточно для правильной интерпретации результатов тестирования ребенка.
Симптомы болезни
Главный признак заболевания — боль в животе (в верхней его части либо в районе пупка). Боль может быть приступообразной и длиться продолжительное время, может быть тупой, особо не выраженной. Болезненные ощущения становятся выраженнее при резких поворотах тела, поднятии тяжести, чихании, кашле. Нередко возникает чувство тошноты, может быть рвота, расстройства кишечника.
Наличие в организме воспалительного процесса вызывает признаки интоксикации: увеличением числа сердечных сокращений (тахикардией) и общей слабостью, температура тела при остром мезадените может повышаться до 390С. При хроническом она, как правило, не высокая, может повышаться до 37 или до 37. 5 и держится долго. При хроническом мезадените боли беспокоят неделями или месяцами, ребенок становится вялым, уставшим, снижается работоспособность, умственная деятельность.
Клиническая картина и диагностика
У детей чаще всего воспаляются ЛУ в области шеи и под нижней челюстью, как правило, симметрично и с обеих сторон.
Признаки зависят от стадии:
- На серозной (в первые дни) лимфоузлы увеличенные, болезненные, плотные на ощупь, подвижные, без гиперемии кожи над ними. Температура может быть слегка нормальной или несильно повышенной.
- В острую стадию (3-7 день) состояние юного больного заметно ухудшается: лихорадка, озноб, фебрилитет, слабость, плохой сон и аппетит, а также иные признаки, характерные для интоксикации. Болезненность ЛУ усиливается, ощущение резкие, простреливающие, появляется гиперемия и отечность кожного покрова над зоной воспаления. Существует угроза формирования аденофлегмоны в челюстно-лицевой области с распространением гноеродного процесса за пределы очага, при этом не редки вторичные осложнения в виде тромбоза синусов, сепсиса.
Хронический подчелюстной лимфаденит у детей чаще является частью общего лимфаденита, который может быть как первичным (при слабовирулентной патогенной микрофлоре), так и в качестве продолжения острой формы. При этом узлы становятся плохо подвижными, уплотняются.
Боли, как правило, нет, а самочувствие ребенка на стадии ремиссии остается удовлетворительным. Диагностические процедуры указаны в таблице.
Таблица. Диагностика при подчелюстном лимфадените у детей:
| Метод | Комментарий |
| Врач осматривает ребенка, пальпирует шею и челюсти. У родителей выясняют подробности анамнеза и симптоматики. |
| Определяют наличие лейкоцитов периферической крови. |
| Исследуют структуру воспаленных лимфатических узлов. |
| Цитогистологический анализ отобранного материала проводят для исключения злокачественного процесса. |
Обратите внимание. Если в организме юного пациента есть слабый инфекционный очаг, который поддерживает лимфаденит, то со временем лимфатические узлы медленно поддаются деструкции, а вместо них образуется грануляционная ткань.
Кроме обозначенных диагностических обследований по решению врача могут быть назначены:
- туберкулиновые пробы;
- рентген;
- пункция;
- бак-посев полученного материала.