Что это такое и как лечить?
Остеомиелит — воспаление костного мозга с тенденцией к прогрессированию. Это то, что отличает его от широко распространенного зубочелюстного абсцесса, «сухой лунки» и «остита», наблюдаемых при инфицированных переломах. Остеомиелит затрагивает соседние корковые пластинки и часто периостальные ткани.
В эпоху преантибиотиков остеомиелит нижней челюсти не был редкостью. С появлением антибиотиков заболевание стали выявлять реже. Но в последние годы противомикробные препараты стали менее эффективными, и болезнь снова появилась.
Остеомиелит челюсти. Причины
В челюстно-лицевой области остеомиелит возникает в основном в результате непрерывного распространения одонтогенных инфекций или в результате травмы. Первичный гематогенный остеомиелит в челюстно-лицевой области встречается редко, как правило, у очень молодых людей. Так, встречается остеомиелит челюсти после удаления зуба, лечения корневых каналов или при переломах верхней или нижней челюсти. Это первоначальное поражение приводит к воспалительному процессу, вызванному бактериями.
Заболеваемость остеомиелитом намного выше в нижней челюсти из-за плотных, плохо васкуляризованных кортикальных пластинок и кровоснабжения. Остеомиелит верхней челюсти встречается гораздо реже из-за отличного кровоснабжения из нескольких питающих сосудов. Кроме того, верхнечелюстная кость менее плотная, чем нижняя.
Сниженная защита пациента, как местная, так и системная, может в значительной степени способствовать развитию остеомиелита. Остеомиелит может быть связан с множеством системных заболеваний, включая диабет, аутоиммунные состояния, злокачественные новообразования, недоедание и синдром приобретенного иммунодефицита. Лекарства, связанные с риском возникновения остеомиелита: стероиды, химиотерапевтические препараты, бисфосфонаты. Лучевая терапия (вызывает т.н. лучевой остеомиелит челюсти), остеопороз и патология костей могут изменить кровоснабжение этой области и стать потенциальным плацдармом для развития остеомиелита.
Инфицирование позвонков
Еще не так давно данное заболевание считалось неизлечимым, поскольку удалить инфекцию из костной системы было невозможно. Сегодня процесс успешно купируется посредством операции, в ходе которой удаляются зараженные ткани, сопряженной с интенсивным антибактериальным медикаментозным воздействием.
Остеомиелит позвоночника лечится оперативным путем
Кстати. Часто возникает остеомиелит у детей, поражая кости в ногах и руках. Взрослые же, в основном, страдают от воспалительного процесса, локализующегося в костях позвоночника. В ряде случаев, если взрослый пациент болен диабетом, процесс начинает развитие с нижних конечностей, при наличии на них трофических язв.
Нельзя считать инфицирование позвонков часто встречающейся причиной болей в спине, особенно если пациент молод и, в принципе, здоров. Но случаи заболевания учащаются, и остеомиелит (второе название спондилит) постепенно становится актуальной проблемой.
Кстати. Самый распространенный путь попадания инфекции в позвоночные сегменты – гематогенный, который осуществляется посредством кровотока. В некоторых эпизодах заражения микробы появляются в позвонках после проведения различных медицинско-диагностических процедур, например, урологической цистоскопии.
Этиология причин, вызывающих остеомиелит
Чтобы понять, каким образом происходит заражение тканей кости, необходимо вспомнить, как осуществляется в позвоночнике кровоснабжение.
Изначально тело каждого позвоночного сегмента изолировано от остальных хрящевой межпозвонковой перегородкой. Но вдоль хребта протянуты артерии, которые разветвляются от шеи и несут кровь всем позвоночным тканям, и, разумеется, через сосудистую сетку, позвонкам. Поясничная зона получает питание с кровью, проходящей по артериальным каналам пояснично-крестцовых зон. Каждый позвонок опутан венозными сосудами, соединяющимися в вены.
Кровоснабжение спинного мозга
Таким образом вирусы могут проникнуть в позвонок, как по венам, так и по артериям. Как только возбудители оказываются в костной ткани, активируется воспалительный этап, в ходе которого она погибает.
Накапливающиеся отжившие микроорганизмы, которые своевременно не выводятся, образуют в позвоночной ткани гнойные накопления. Разрушается внешняя позвонковая оболочка, и процесс распространяется на другие части позвоночного столба.
Кто в сфере риска
Костная ткань устроена таким образом, чтобы быть устойчивой к инфицированию. Поэтому, чтобы начался остеомиелит, необходимы дополнительные факторы, способствующие развитию заболевания. Эти факторы ослабляют костную ткань, повышая ее уязвимость и снижая сопротивляемость инфицированию.
- Травмы, сопровождающиеся переломом костей, когда инфекция легко может быть занесена в позвонок как кровотоком, так расположенной рядом с переломом тканью.
- Проведенная операция по репозиции обломков кости либо глубокая пункция.
- Нарушенное кровообращение в случае, сели повреждены сосуды либо нестабилен кровоток. Образуется дефицит иммунных клеток, что снижает возможность противодействовать инфекции.
- Заболевание сахарный диабет.
- Ослабление и патология периферических артерий, которая может быть связанна с курением.
- Инфекции.
- Кариозные зубные поражения глубокого характера.
- Наследственная гемоглобинопатия, выраженная серповидно-клеточной анемией.
- Постановка диализного или медицинского катетера.
- Внутривенный прием наркотиков.
Причины остеомиелита
Кстати. Несмотря на то, что катетеры абсолютно необходимы в различных ситуациях – диализ, освобождение мочевого пузыря, введение в вены медикаментов на протяжении длительного времени – они несут, пожалуй, самую высокую опасность нестерильности и возможного инфицирования.
Наибольший риск заражения при катетеризации
Исходя из этого, есть группы пациентов, которые наиболее подвержены остеомиелиту:
- люди пожилого возраста;
- пациенты с наркозависимостью;
- люди, иммунная система которых ослаблена.
Наркозависимые личности наиболее подвержены риску заражения остеомиелитом
Пролонгированный прием кортикостероидов при ревматоидном артрите и других болезнях, диабет, сопровождающийся инсулиновой зависимостью, СПИД, люди, которым пересажены органы, страдающие от недоедания, заболевшие раком – все это пациенты имеют сниженный иммунитет и повышенную способность несопротивления инфекции на костно-клеточном уровне.
Остеомиелит челюсти. Симптомы
Как и любую инфекцию челюстно-лицевой области, остеомиелит нижней и остеомиелит верхней челюсти сопровождают симптомы:
- боль
- отек и покраснение на поверхности кожи
- аденопатия
- высокая температура
- парестезия нижнего альвеолярного нерва
- тризм
- недомогание
- свищи
Боль при остеомиелите часто описывается как глубокая и ноющая, которая часто не соответствует клинической картине.
При остром остеомиелите очень часто наблюдаются припухлость и эритема вышележащих тканей, которые указывают на начальную фазу воспалительного процесса в подлежащей кости.
Лихорадка часто сопровождает острый остеомиелит, тогда как при хроническом остеомиелите она бывает относительно редко.
Парестезия нижнего альвеолярного нерва является классическим признаком давления на нижний альвеолярный нерв в результате воспалительного процесса в костном мозге нижней челюсти.
Тризм может присутствовать при воспалительной реакции в жевательных мышцах.
У пациента обычно наблюдается недомогание или чувство общей слабости, которые могут сопровождать любую системную инфекцию.
Наконец, как внутриротовые, так и внеротовые свищи обычно присутствуют при хронической фазе остеомиелита челюстно-лицевой области.
Особенности симптоматики
Основным заметным симптомом называют боль, но на самом деле он является далеко не первым, просто симптоматика заболевания на первоначальном этапе не явная. К тому же боль возникает и при всех других заболеваниях позвоночника, поэтому даже с начавшимся болевым синдромом длительное время, в течение месяцев, инфекция протекает незамеченной. Тревожиться пациенты начинают, когда к болям добавляется общая интоксикация, ощущение озноба, подъем температуры, повышенная потливость и потеря веса, а боль начинает особенно сильно проявляться в ночные часы.
Самый явный из симптомов остеомиелита — боль на фоне общей интоксикации и плохого самочувствия
В соответствии с заражающей способностью возбудителей выделяют три типа остеомиелита, развивающегося в позвоночных структурах.
- Острый.
- Первичная хроника.
- Хронический.
Таблица. Симптомы остеомиелита по типам.
| ● многоступенчатая резкая боль, увеличивающая амплитуду по ночам; | ● слабые болевые синдромы эпизодического характера; | ● слабовыраженные болевые ощущения нечеткой локализации; |
| ● избыточное потовыделение; | ● озноб; | ● повышается до 37°С, обычно к вечеру; |
| ● сильный подъем температуры до 39°С и выше; | ● легкая интоксикация; | ● боли могут усиливаться к ночи; |
| ● судорожные состояния; | ● незначительное временное поднятие температуры; | ● ощущение скованности позвоночника; |
| ● гипотония; | ● усиление потовыделения; | ● потливость; |
| ● отеки мягких околопозвоночных тканей. | ● общее состояние вялости; | ● незначительная отечность и онемение позвоночника. |
| ● напряжение сосудов; | ||
| ● боль в спинной мускулатуре. |
Кстати. Практически всегда первичную хроническую и стабильную хроническую форму пациенты принимают за проявления остеохондроза или другие позвоночные и суставные патологии, либо заболевания внутренних органов, таких как легкие, сердце.
В процессе развития остеомиелит воспаляет не только костную ткань, но и распространяется на всю систему кровоснабжения в позвоночнике. Это может привести к сепсису, инвалидности и летальному исходу.
Изредка инфекция вовлекает в воспалительный процесс нервные структуры тем, что переходит в спинномозговой канал, вызывая образование эпидурального абсцесса. Он оказывает давление на нервы, и если очаг инфекции расположен в зоне шеи или грудной, это может закончиться параплегией (паралич попарно либо нижних, либо верхних конечностей) и квадриплегией (одновременный паралич всех конечностей).
Кстати. Жертвами остеомиелита чаще всего становятся пожилые мужчины, особенно испытывающие частые стрессы и чрезмерное напряжение и имеющие большое количество различных болезней. Это снижает иммунитет и не позволяет справиться с бактериями, вызывающими воспаление.
Жертвами остеомиелита чаще всего становятся пожилые мужчины
Когда заболевание принимает затяжную хроническую форму, количество гнойных очагов в кости увеличивается и их размеры тоже. Может начаться наращивание новой воспаленной ткани, которая вступает в конфликт со здоровой тканью и заражает ее, расширяя ареал инфицирования. Костный мозг не остается в стороне от воспалительного процесса, поскольку накапливающийся гной мешает нормальной жизнедеятельности клеток крови, несущей ему питание.
Остеомиелит челюсти. Диагностика
Часто пациентам назначают лабораторную диагностику в рамках первоначального обследования. В острой фазе остеомиелита часто наблюдается лейкоцитоз со смещением влево, что характерно для любой острой инфекции. Но лейкоцитоз относительно редко встречается в хронических фазах остеомиелита.
У пациента также может быть повышена скорость оседания эритроцитов (СОЭ) и С-реактивный белок (СРБ). И СОЭ, и СРБ очень чувствительны. Почти всем пациентам будет выполнена визуализация челюстно-лицевой области.
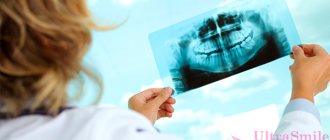
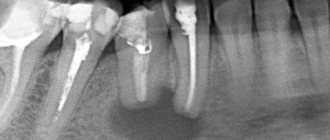
Компьютерная томография (КТ) стала стандартом при оценке патологии челюстно-лицевой области, такой как остеомиелит. Она обеспечивает трехмерное изображение. КТ может дать очень подробные изображения ранней корковой эрозии кости при остеомиелите. Часто наряду с патологическими переломами можно увидеть степень поражения и костных секвестров. КТ-сканирование, как и обычное рентгенологическое обследование, показывает изменения, когда деминерализация кости достигает от 30 до 50%, что существенно задерживает диагностику остеомиелита. Магнитно-резонансная томография (МРТ) обычно считается более ценной при оценке поражения мягких тканей челюстно-лицевой области. Однако МРТ может помочь в ранней диагностике остеомиелита.Таким образом, МРТ может помочь в выявлении ранних стадий остеомиелита.
КЛАССИФИКАЦИЯ
Выделяют неспецифический и специфический остеомиелит. В зависимости от пути, которым микробы проникают в кость, различают эндогенный (гематогенный) и экзогенный остеомиелит.
НЕСПЕЦИФИЧЕСКИЙ ОСТЕОМИЕЛИТ
Неспецифический остеомиелит вызывают такие бактериальные возбудители, как:
- Золотистый стафилококк.
- Эпидермальный стафилококк (70% случаев).
- Стрептококк.
- Энтеробактерии.
- Синегнойная палочка.
СПЕЦИФИЧЕСКИЙ ОСТЕОМИЕЛИТ
Специфический остеомиелит возникает при:
- Туберкулезе костей и суставов.
- Бруцеллезе.
- Сифилисе.
- Энтеробактерии.
- Синегнойная палочка.
В редких случаях, причиной остеомиелита может быть микробактерия туберкулеза.
Как правило, остеомиелит вначале протекает остро. В благоприятных случаях заканчивается выздоровлением, в неблагоприятных – переходит в хронический. При атипичных формах остеомиелита (абсцессе Броди, альбуминозном остеомиелите Оллье, склерозирующем остеомиелите Гарре) и некоторых инфекционных болезнях (сифилисе, туберкулезе и др.) острая фаза воспаления отсутствует, процесс носит первично-хронический характер.
Остеомиелит челюсти. Лечение
Первым шагом в лечении остеомиелита является правильная диагностика этого состояния. Предварительный диагноз устанавливается на основании клинической оценки и рентгенологического обследования.
Лечение остеомиелита челюстно-лицевой области требует как консервативных, так и хирургических методов. На поздних стадиях антибиотикотерапия редко бывает эффективной, поэтому в подавляющем большинстве случаев остеомиелита требуется хирургическое вмешательство.
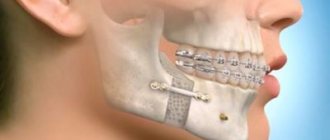
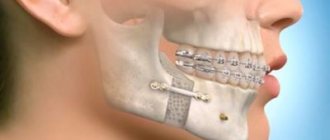
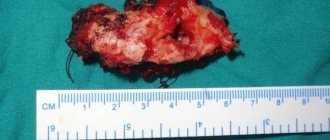
При остеомиелите верхней или остеомиелите нижней челюсти, как правило, применяется классическое лечение — секвестрэктомия. Цель состоит в том, чтобы удалить некротические или плохо васкуляризованные костные секвестры в инфицированной области и улучшить кровоток. Секвестрэктомия включает удаление инфицированных и бессосудистых кусков кости — обычно кортикальных пластинок в инфицированной области. Визуальная оценка имеет решающее значение на этих этапах, но помогает так же лучевая диагностика, которая показывает костную протяженность патологии. Часто бывает необходимо удалить зубы, прилегающие к области некроза.
Поддержка ослабленной области с помощью фиксирующего устройства (внешний фиксатор или пластина реконструктивного типа) часто используются для предотвращения патологического перелома.
Лечение спинальной инфекции
Как правило, в основных случаях лечится остеомиелит консервативно. Терапия проводится антибиотиками внутривенно.
Поскольку возбуждается заболевание преимущественно бактерией Staphyloccocus, имеющей высокую чувствительность антибиотикам, внутривенный лечебный процесс занимает около месяца, а затем начинается контрольный двухнедельный курс, который осуществляется перорально. В течение всего времени пациенту прописывается постельный режим.
Антибиотики при остеомиелите
Важно! Если инфекция имеет туберкулезную этиологию, принимать антибиотики пациент может до года.
Плюс к терапии осуществляется фиксация позвоночника от шести до двенадцати недель с использованием жесткого корсета, до тех пор, пока рентген не покажет положительную динамику терапии.