В период внутриутробного развития организм малыша полностью зависит от образа жизни будущей мамы. Если женщина не испытывает нервных перегрузок, полноценно отдыхает, правильно питается, то ребенок чувствует себя защищенным. Особо сознательные барышни переходят на правильный рацион еще при планировании беременности. Однако в большинстве случаев вопросы о питании в перинатальный период возникают по факту случившегося события. Разработать персональное меню помогут советы гинекологов, диетологов, педиатров.
Питание во время беременности вызывает немало вопросов. Во-первых, старшее поколение советует «кушать за двоих», а женщина боится набрать лишние килограммы. Во-вторых, гормональная перестройка организма диктует новые гастрономические пристрастия. Боясь причинить вред ребенку, будущая мама теряется между «хочется» и «можно ли мне». В-третьих, сбивают с толку псевдомедицинские советы по питанию, которые в изобилии сыплются на женщину из соцсетей. Как выбрать полезные продукты, безопасные способы приготовления блюд, составить рацион во время беременности? Читайте в нашей статье.
Питание во время беременности
Организация питания в перинатальный период направлена на поддержание здоровья женщины, обеспечение гармоничного развития малыша. Главный инструмент в достижении цели — ответственное отношение будущей мамы к своему ежедневному рациону. Неграмотное питание во время беременности оборачивается нутритивным дефицитом. Это приводит к возникновению внутриутробных патологий, осложнению гестации, повышает шансы на развитие у ребенка аутоиммунных реакций, активацию неблагополучной генетики (наследственной предрасположенности к заболеваниям).
Причинами нутритивного дисбаланса в организме беременной женщины становятся:
• Дефицит и профицит калорий. Низкая энергетическая ценность рациона заставляет организм младенца включать механизм форсированного усвоения всего, что съедает мама. Нутригенетики утверждают, что привычка кушать все подряд сохраняется после рождения, угрожая ожирением. На женском организме недостаток калорий отражается слабостью мышц маточной мускулатуры. Возникает опасность невынашивания плода. Избыток калорий приводит к набору лишнего веса, а это — нагрузка на суставы, сосуды, риск развития гестационного сахарного диабета, гипертонии, варикоза. • Нехватка витаминов. Гиповитаминоз при беременности — прямая угроза жизни и здоровью ребенка. Дефицит витаминов А, Е замедляет рост плода, провоцирует преждевременное родоразрешение. Недостаток В1, В9 вызывает дефекты развития нервной системы. Недобор витамина D — причина неонатального рахита, нарушения зрения. Следствием гиповитаминоза В2 становятся пороки сердца, расщепление твёрдого нёба, деформация рук и ног новорожденного. • Недостаток минеральных веществ. Микроэлементы участвуют в эмбриональном развитии не меньше, чем витамины. Дефицит меди приводит к снижению иммунного статуса у мамы и ребенка, кальция, фосфора — к деминерализации костной ткани плода, йода — к задержке нервно-психического развития малыша, железа — к железодефицитной анемии у беременной, угрозе выкидыша, магния — к преждевременным родам, развитию аритмии у матери, цинка — к замедленному росту эмбриона.
Правильно питаться — значит обеспечить ребенку стабильный рост и развитие, защитить себя от перинатальных рисков и осложненных родов. Беременной нужно кушать не «за двоих», а «для двоих».
Примерная витаминно-минеральная норма в сутки (в мг)
Минералы
- кальций — 1200
- фосфор — 700
- магний — 360
- йод — 200
- цинк — 15
- железо — 30
- медь — 2-3
Витамины
- ретинол (А) — 1,2
- тиамин (В1) — 1,8
- пиридоксин (В6) — 2,1
- фолиевая к-та (В9) — 400 мкг
- токоферол (Е) — 10
- эргокальциферол (D) — 500МЕ
- аскорбинка (С) — 100
Для профилактики витаминно-минерального дефицита питание рекомендуется дополнить приемом специальных витаминов для беременных.
Ранние признаки беременности
Для женщин с регулярным месячным менструальным циклом самый ранний и надежный признак беременности — это задержка менструации. Однако есть и другие ранние признаки беременности, на которые, также следует обращать внимание.
При беременности различают акушерский и эмбриональный сроки.
Акушерский срок гинекологи отсчитывают с первого дня последней менструации, ввиду более простого вычисления, так как точную дату овуляции и зачатия определить сложно.
Как проявляются первые симптомы беременности:
Каждая женщина индивидуальна, а значит и первые признаки беременности не всегда бывают идентичными. В связи с чем, заметить первую симптоматику, которая может возникать еще до задержки — сложно.
Полное отсутствие ранних симптомов беременности в первые недели бывает очень редко, и связано это с повышенным уровнем чувствительности организма женщины к ХГЧ (гормон, вырабатываемый эмбрионом в первые 14 дней своего развития).
И так как подобное состояние наблюдается не часто, в большинстве случаев, все-таки нетрудно заметить период первых симптомов беременности.
Среди которых у женщины встречается:
- Чувство тошноты, рвоты (обычно это называется утренним недомоганием, но может случиться в любое время дня и ночи).
- Металлический привкус во рту.
- Метеоризм (вздутие живота).
- Головокружение.
- Чувство усталости (обычное явление при беременности).
- Повышенная эмоциональность, угнетенное настроение.
- Боль в груди (проявляется на ранних сроках).
При этом вы можете заметить и другие признаки беременности:
- Запор;
- Усиление выделений из влагалища (без болезненности или раздражения);
- Странные вкусы, запахи и пристрастия к тем продуктам, которые раньше у вас вызывали чувство отвращения;
- Или же, наоборот, на ранних сроках беременности вы можете обнаружить, что вам больше не нравятся некоторые продукты и напитки, которыми вы раньше наслаждались;
- Пропадает интерес к курению;
- Грудь становится больше и болезней, как и перед менструацией;
- Вены могут стать более заметными, а соски — темнеют и выделяются.
На ранних сроках беременности может беспокоить учащенное мочеиспускание. И такие симптомы легко спутать с циститом. Именно поэтому лечение без консультации доктора может навредить.
Таким образом, если вы жаждете новой еды, теряете интерес к определенным продуктам или напиткам, которые раньше любили, например, к чаю, кофе или жирной пище, у вас более чувствительное обоняние, чем обычно, например, раздражает запах еды или готовка, вы часто посещаете туалет — поговорите с вашим доктором.
Если вы все время болеете и ничего не можете подавить, обратитесь к терапевту.
У вас может быть гиперемезис беременных — серьезное заболевание во время беременности, которое вызывает сильную рвоту и требует лечения.
Может ли быть беременность при месячных?
У беременных женщин иногда бывает кровотечение, похожее на очень легкую менструацию, с небольшими кровянистыми выделениями. Это называется «имплантационным кровотечением», которое женщины путают с настоящей менструацией. Это состояние не требует лечения и, тем более, назначения гормональных препаратов — прогестерона!
Как утверждают ведущие гинекологи, выделения на ранних сроках беременности возможны практически всегда. Однако имплантационные кровотечения прекращаются чуть раньше, нежели месячные.
И происходит это из-за того, что оплодотворенная яйцеклетка, пытаясь прикрепиться к стенке матки, становится причиной небольших кровяных выделений.
Поэтому, мы с уверенностью можем сказать, что беременности при наличии месячных не бывает. Если пошла обычная менструация – значит, яйцеклетка оплодотворена не была.
Задержка месячных без сопутствующей симптоматики, также не основной критерий беременности. Так как причина может крыться и в сбое гормонального фона женщины, который провоцируют стрессы, нервные перенапряжения, тяжелые физические нагрузки или гинекологические патологии.
Всегда очень важно прислушиваться к своему самочувствию и своевременно посещать гинеколога – это поможет не только не пропустить первые признаки беременности, но и гинекологические патологии.
Что делать если вы обнаружили первые симптомы беременности?
Если вы у себя обнаружили однозначные признаки беременности, в первые две недели — необходимо обратиться к гинекологу.
Если беременность подтвердилась — необходимо прислушаться рекомендаций врача, избавиться от вредных привычек (если они есть) и отрегулировать правильный рацион питания.
Ну и конечно, не забывать о плановых посещениях гинеколога, которые назначаются врачом в индивидуальном порядке.
Плановые назначения УЗИ исследования, анализы, контроль — входят в компетенцию гинеколога, ведущего беременность.
Во время беременности назначается три плановых УЗИ — один раз в первом триместре, во втором и иногда третьем.
Могут проводиться и дополнительные внеплановые УЗИ исследования беременной, по индивидуальным показаниям. Вас это не должно пугать, как так это необходимо для принятия своевременных решений во избежание тех или других осложнений.
Комплексная поддержка женщин в период беременности, квалифицированная организация и сопровождение родов — это основная специализация Иркутского городского перинатального центра. Тут все молодые мамы получают полную медицинскую помощь с индивидуальным подходом врачей.
Непростой первый триместр
Женский организм подстраивается под новые условия. Для беременной типичны быстрая утомляемость, сонливость, нестабильное настроение. Появляются проблемы с мочеиспусканием и опорожнением кишечника, острые реакции на вкусы, запахи. А в это время закладывается фундамент здоровья малыша. У него формируются нервная и кровеносная системы, начинает интенсивно работать сердце. Правильное питание в первом триместре — способ стабилизировать мамино состояние и нивелировать риски внутриутробных аномалий.
Принципы составления рациона в 1 триместре:
• Не жадничать. Переедание усиливает симптомы токсикоза, провоцирует сбой пищеварения. Питаться нужно скромными порциями с интервалом в 3-3,5 часа. • Позаботиться о «стройматериалах». Основа для формирования клеток плода — белок. Из него организм получает 20 незаменимых аминокислот, которые не может выработать самостоятельно. В меню должно присутствовать нежирное мясо — индейка, курица, телятина. Дважды в неделю необходимо кушать рыбу, чередуя нежирные сорта (минтай, треску) с жирными (семгой, горбушей, лососем). • «Договориться» с кишечником. Проблема многих женщин в начале беременности — запоры. Справиться с ними помогает клетчатка, которая содержится в сырых овощах, твердых фруктах, отрубях. • Полонить запасы. При формировании нервной системы малыш выжимает из маминого организма йод, витамины группы В. Чтобы предупредить витаминно-минеральный дефицит, в рацион нужно ввести креветки, кальмары, морскую и цветную капусту, гречневую кашу, яйца, орехи. • Не экспериментировать с напитками. Пить рекомендуется воду — негазированную бутилированную или фильтрованную. Добавленный свежевыжатый лимонный сок поможет успокоить тошноту.
Суточный калораж — 2500-2700. Распределение нутриентов: белки — 110 г, углеводы — 350 г, жиры (растительные + животные) — 75 г.
Что делать при повышенной кислотности желудка
09.10.2021
Повышенная кислотность желудка — очень неприятный недуг, от которого страдает множество людей. В частности, его обострение или начало спровоцировано неправильным питанием. В данной статье поговорим о том, как снизить повышенную кислотность желудка, как есть и чего избегать.
Причины повышенной кислотности
Одна из самых главных причин повышения кислотности желудка — неправильное питание. Кислотность желудка может быть вызвана газированными, подслащенными напитками, копченостями, различными соусами, жареной пищей, некоторыми цитрусовыми, шоколадом, мятой, алкоголем, курением. Поэтому стоит подумать о своей диете, если почувствуете, что хотя бы немного кислотность начинает повышаться. Неправильное питание ослабляет клапан в нижней части пищевода, вызывая повышение уровня желудочного сока.
Повышенная кислотность желудка также может быть вызвана различными заболеваниями — диабетом, лишним весом, язвой желудка. Эти заболевания также развиваются в основном из-за несбалансированного питания. Частые стрессы также могут быть причиной повышенной кислотности желудка.
Симптомы повышенной кислотности желудка
При повышенной кислотности желудка возникают определенные симптомы. Может ощущаться жжение, боль, кислота во рту. Иногда это может быть даже сухой кашель. Особое внимание следует обратить, если у вас нет простуды, а кашель мучает постоянно, особенно ночью, в положении лежа.
Если вы испытываете хотя бы малейшие симптомы, необходимо принять меры, потому что со временем постоянно повышающаяся желудочная кислота может вызвать ранки, ухудшить состояние ротовой полости и повредить зубы. Ничего не меняя в своем распорядке дня и позволяя болезни разрастаться, состояние только ухудшается. Во рту будто что-то постоянно горит. И это очень неприятное и расстраивающее чувство. Некоторые могут даже не уснуть из-за этого.
Конечно, есть лекарства, которые помогают снизить кислотность или иногда облегчают симптомы. Но самое главное — изменить свой образ жизни, привычки, диету, отказаться от вредных привычек.
Что делать и что есть при повышенной кислотности желудка?
Чтобы кислота не поднималась или не возникала вовсе, это неприятное ощущение нужно в первую очередь начинать с диеты.
- Следует избегать чрезмерно жирной, острой пищи, нездоровых перекусов, полуфабрикатов, алкоголя.
- Также нельзя есть соленые, копченые продукты, консервы, шоколад и изделия из него.
- Из овощей следует избегать чеснока, лука, редиса, огурцов, хрена. Избегайте перца.
- Кислотность также может быть вызвана мороженым или холодными напитками.
- Откажитесь от жирного мяса, жареного мяса, кислых фруктов, ягод.
- Также следует отказаться от кофе и всех продуктов, содержащих кофеин.
- Можно есть сухарики, курицу, говядину, нежирную свинину, отварную или тушеную рыбу, омлет. Для приготовления блюд используйте чистое нерафинированное оливковое масло.
- Овощи лучше варить. Можно есть вареный картофель, тыкву, морковь и свеклу. Так же можно включить в рацион шпинат, огурцы, салаты. Из фруктов можно авокадо, арбуз, бананы, папайя, дыня, яблоки в запеченном виде.
- Можно есть разные орехи — фисташки, тыквенные семечки, миндаль, кешью, грецкие орехи, орехи пекан, семена кунжута.
Ужесточение диеты должно занять не менее месяца, а некоторые другие продукты можно добавлять постепенно после улучшения. Главное не торопиться и следить за своим самочувствием. Следует постараться ввести режим питания и есть каждые 3 часа, но не много. Если у вас избыточный вес, вы должны попытаться его сбросить, это также поможет улучшить ваше самочувствие. Ешьте только сидя, не ложитесь после еды. Вечером последний прием пищи должен быть не позднее, чем за три часа до сна.
Что ж, если у вас нет таких проблем, постарайтесь их избежать и начните правильно питаться!
Опубликовано в Гастроэнторология Премиум Клиник
Второй триместр — потребности растут
Примерно к 14-15 неделе самочувствие женщины нормализуется — проходит токсикоз, повышается физическая и эмоциональная активность. У малыша начинают вырабатываться клетки крови, укрепляется костная ткань, включается в работу гипофиз, появляются первые волосы и ногти, прогрессирует минерализация костей, начинают сокращаться мышцы. Чтобы обеспечить повысившиеся потребности ребенка, маме нужно усиленно питаться. При этом увеличивать надо не калораж, а количество полезных веществ. В это время оба организма нуждаются в поступлении витамина D, кальция, железа.
Обязательные продукты в рационе:
• для обеспечения кальцием — сыр, творог, молоко, миндаль, кунжут; • источники витамина D — жирная рыба, печень трески, яйца, сливочное, льняное, оливковое масло; • для профилактики железодефицита — говяжья и свиная печень, какао, фасоль, капуста, яблоки, черника, зелень (шпинат, петрушка, мята). Во втором триместре важно контролировать количество поваренной соли и выпитой жидкости. Это поможет избежать скачков артериального давления, кардиоперегрузок. Рекомендуемые нормы: калории — 2800-3000, белки — 120 г, жиры — 85 г, углеводы — 400 г.
Основные причины появления неприятного привкуса во рту во время беременности
Почему у беременных во рту может появиться неприятный привкус — горьковатый или кислый? Специалисты утверждают, что причин у такого явления может быть несколько, поэтому для понимания того, что же вызывает этот необычный привкус, нужно обратить внимание и на другие симптомы. Кисловатый вкус может оказаться признаком гормонального дисбаланса, нехватки витаминов или заболеваний пищеварительной системы.
Физиологические и гормональные перестройки организма
В период беременности в организме женщины происходят значительные гормональные и физиологические изменения. На ранних сроках многие страдают от токсикоза, который проявляется в виде тошноты, изжоги, рвоты. В ротовой полости при этом, особенно по утрам, периодически появляется привкус кислинки или горечи.
Во втором и третьем триместрах причина появления кислого или горького привкуса заключается не в токсикозе, а в растущей матке. Начиная с середины срока, матка начинает увеличиваться в размерах, смещая соседние органы. Она давит на печень, желчный пузырь и желудок. В результате у женщины появляется отрыжка и изжога, которая сопровождается горько-кислым вкусом.
Еще одна причина странного привкуса по утрам — высокий уровень прогестерона. Этот гормон обладает свойством расслаблять мышцы для снижения тонуса матки. Одновременно с миометрием немного расслабляется и сфинктер пищевода, из-за чего происходит выброс желудочной кислоты в пищевод.
Различные заболевания
Во время вынашивания ребенка обостряются многие хронические заболевания. Если у женщины раньше были проблемы с ЖКТ, именно они могут проявиться в виде горечи и кислоты. Почувствовав неприятные симптомы, будущей маме следует незамедлительно обратиться к гастроэнтерологу за консультацией.
В таблице представлен перечень заболеваний, которые вызывают неприятный привкус во рту.
| № п/п | Название болезни | Общая характеристика | Сопутствующие симптомы |
| 1 | Гастрит | Воспаление слизистой оболочки желудка, при котором происходит атрофия эпителиальных клеток и замещение желез на фиброзную ткань. | Диспепсия, жжение в желудке. |
| 2 | Язва желудка | Дефект слизистой желудка, вызывающий трофические нарушения. | Кислая отрыжка, изжога, снижение веса, боль в эпигастральной области натощак. |
| 3 | Гастроэзофагеальная рефлюксная болезнь | Заброс содержимого желудка в пищевод, что приводит к поражению его нижнего отдела. | Изжога, кислая отрыжка, кашель, чувство першения в горле, сухость во рту. |
| 4 | Холецистит | Воспаление желчного пузыря. | Боль в правом подреберье, постепенно смещающаяся в область поясницы и эпигастрий, многократная рвота, высокая температура, со временем кожа приобретает желтоватый оттенок. |
| 5 | Желчнокаменная болезнь | Образование конкрементов в желчном пузыре и протоках. | Внезапная режущая боль в правом подреберье. |
Недостаток витаминов и микроэлементов
Кисловатый или металлический привкус в ротовой полости появляется из-за недостатка железа и витамина С. Снижение уровня гемоглобина в крови — частое явление во время беременности, поэтому врачи нередко назначают женщинам витаминные комплексы и содержащие железо препараты.
Авитаминоз и недостаток микроэлементов обычно сопровождается плохим самочувствием и хронической усталостью. Волосы и ногти становятся ломкими, кожа бледнеет. На слизистой ротовой полости появляются язвочки и ранки.
Третий триместр — коррекция рациона
С 27 недели беременности женский организм начинает готовиться к родам, а малыш — к появлению на свет. В это время гастрономические причуды уступают место изжоге, запорам, одышке, отекам, стремительному набору веса.
Скорректировать самочувствие в 3 триместре поможет правильно составленное меню. Что нужно сделать:
• Снизить количество белковой пищи. Профицит белка приводит к дисфункциям почек, накоплению мочевой кислоты. • Исключить провокаторов изжоги — кислую пищу, черный кофе, блюда, приготовленные способом жарки. • Заменить 50% животных жиров растительными маслами. Они содержат незаменимые полиненасыщенные кислоты Омега-3 и Омега-6, которые не синтезируются организмом, но нужны ему для усвоения минералов и витаминов. • Ограничить соленые продукты. Соль — причина отеков, нестабильной работы почек, сердца, сосудов. • Установить лимит на сладости. Простые углеводы быстро превращаются в лишние килограммы, вызывают метеоризм, диспепсию, проблемы с кожей. • Употреблять больше овощей, фруктов, ягод, зелени. Натуральные источники витаминов заряжают энергией, укрепляют иммунитет — это пригодится во время родов. Нормы по КБЖУ: калории — 2900-3100, белки — 100 г, жиры — 75 г, углеводы — 400 г.
Причины неприятных ощущений
Привкус во рту расскажет о состоянии здоровья всего организма
Причинами появления кислоты в ротовой полости могут быть как заболевания различных органов, так и радостное событие – наступление беременности.
Возможные заболевания, вызывающие неприятное послевкусие:
- повышенная кислотность желудочного сока;
- излишняя продукция соляной кислоты;
- нарушения в работе системе ЖКТ – поджелудочная железа, рефлюксная болезнь;
- заболевания пародонта;
- наличие в ротовой полости коронок или пломб из разных металлов – такие сочетания образуют гальваническую пару и в ротовой полости идет физико-химическая реакция электролиза;
- дисбаланс электролитов;
- обезвоживание организма;
- прием лекарственных средств;
- нарушение образования желчи и патологии печени – как результат употребления жирной и тяжелой пищи; беременность на средних и поздних сроках – растущая матка сдавливает желудок и происходит заброс соляной кислоты с пищевод и ротовую полость.
Все эти процессы сопровождаются дополнительной симптоматикой. Поэтому при регулярном появлении неприятного ощущения в ротовой полости следует пройти комплексное обследование.
Если одновременно наблюдаются боли в эпигастрии, тошнота, присутствует расстройство стула, то нужно срочно обратиться в лечебное заведение.
С причинами кислого привкуса во рту вас ознакомит видеосюжет:
Что нельзя есть и пить?
В правильно составленном рационе беременной нет места вредным продуктам. На протяжении всего перинатального периода в черный список заносятся:
• фаст-фуд; • ароматизированные снеки; • острые соусы; • копчености; • продукты, содержащие много консервантов; • спиртные напитки.
Будущей маме рекомендуется ограничить употребление колбасных и кондитерских изделий, сладкой выпечки. Также нужно с осторожностью относиться к цитрусовым фруктам, клубнике, грибам, кофе. Из продуктовой корзины желательно исключить пакетированные соки, бутилированный чай, сладкие коктейли, газировку.
Соблюдать диету тяжело, но необходимо. Это поможет минимизировать вредное влияние на плод, сохранить беременность, улучшить самочувствие, избежать набора веса, развития гестационных осложнений — преэклампсии, пиелонефрита, диабета.
Газета «Новости медицины и фармации» Гастроэнтерология (348) 2010 (тематический номер)
Во время беременности желудок женщины особо уязвим. Нередко беременность сопровождается повышенным кислотообразованием, хотя не исключено и его снижение. Известно, что при повышенной кислотности желудка характерно повышение аппетита. Однако нагружать желудок при повышенной кислотности во время беременности не рекомендуется. Во время беременности желудок вырабатывает больше соляной кислоты не столько для повышения аппетита, сколько для увеличения бактерицидности его содержимого.
Неприятное ощущение легкого жара или жжения под ложечкой, кислая отрыжка — все эти симптомы объединяются в один термин «изжога». В период беременности изжога вызвана гормональными и физическими изменениями в организме женщины. Она наблюдается приблизительно у 50 % женщин во время беременности при любом ее сроке, но чаще во II и III триместрах, провоцируется употреблением обильной жирной, жареной и острой пищи. Ее возникновение обусловлено забросом кислого (значительно реже щелочного) желудочного содержимого в нижний отдел пищевода и его раздражающим действием. Как известно, у беременных женщин тонус нижнего пищеводного сфинктера значительно ослаблен, что является результатом действия прогестерона, а увеличение матки уже к 25-й неделе способствует повышению внутрибрюшного давления, что препятствует полному закрытию сфинктера. Прогестерон также уменьшает сокращения пищевода и кишечника, замедляя пищеварение. Ощущение изжоги сопровождается чувством тоски, подавленным настроением.
Другой симптом, типичный для патологии желудка, — это боль. Характер боли при заболеваниях желудка может свидетельствовать не только о заболевании, но и о наличии осложнений. Так, возникновение жгучей боли у больных гастритом, язвенной болезнью может указывать на присоединение солярита. У беременных с хроническим гастритом с пониженной секретной функцией желудка обычно отмечается чувство тяжести, распирания в эпигастральной области. Это чувство появляется и при стенозе привратника. У беременных с хроническим гастритом с сохраненной секрецией боль чаще носит тупой, ноющий характер. Интенсивность боли при заболеваниях желудка может быть различной. При хроническом гастрите боль в эпигастрии, как правило, малоинтенсивна, а при язвенной болезни желудка, и особенно при язвенной болезни двенадцатиперстной кишки, боль, как правило, выраженная. При перфоративной язве интенсивность боли столь высока, что возможен болевой шок.
По мнению ряда авторов, хронический дуоденит встречается у беременных гораздо чаще, чем диагностируется, наблюдается в I триместре беременности или за 4–5 недель до родов и характеризуется цикличностью обострений (весна — осень). В клинической картине преобладает болевой синдром, характерны ночные и голодные боли, прием пищи уменьшает их. Цель медикаментозного лечения при хроническом дуодените у беременных — достижение ремиссии заболевания. При неосложненном течении хронического гастрита или дуоденита состояние пациенток значительно не нарушается, и заболевание не оказывает заметного влияния на течение беременности и ее исход. При появлении рвоты беременных лечение гастрита или дуоденита должно сочетаться с лечением раннего токсикоза.
В литературе описаны единичные сведения о течении беременности на фоне болезни Менетрие. Анализ данных литературы не позволяет сделать выводы об этиологии заболевания, хотя предполагается роль цитомегаловируса. Наряду с жалобами, характерными для хронического гастрита, у беременных появляется вялость, возможны отеки нижних конечностей. Отмечено, что во второй половине беременности заболевание протекает тяжело, однако оно не является противопоказанием для вынашивания беременности. В период беременности диагноз устанавливается на основании гастроскопии, при которой слизистая желудка бледно-серая, отечная, легко ранимая, эрозированная, с наличием кровоизлияний. Лечение симптоматическое, так как, по мнению большинства исследователей, показана резекция желудка вне беременности.
Язвенная болезнь у беременных встречается достаточно часто, однако точную заболеваемость оценить трудно, поскольку диагностика язвенной болезни во время беременности затруднена. Шанс столкнуться с этим заболеванием у беременных женщин существенно вырос, хотя в подавляющем большинстве случаев беременность смягчает клиническое течение язвенной болезни. Причина благоприятного течения язвенной болезни у беременных до конца не изучена. Некоторые исследователи считают, что это результат измененной секреторной (уменьшение продукции соляной кислоты и повышение слизеобразования) и моторной функций желудка в сторону ее снижения, усиления кровоснабжения. Установлено, что во время беременности в 40 % случаев наступает ремиссия язвенной болезни желудка и двенадцатиперстной кишки благодаря высокому уровню прогестерона в организме, который стимулирует выработку слизи, являющейся защитным механизмом слизистой желудка. Возможно, гиперпродукция половых гормонов, а именно эстрогенов, имеет значение. Установлено, что эстрогены выполняют защитную функцию, повышают интенсивность регенераторных процессов, улучшают кровоснабжение гастродуоденальной области. У большинства женщин заболевание не оказывает влияния на процесс вынашивания и рождения ребенка. Однако обострение язвенной болезни во время беременности хотя и маловероятно, но все же возможно (в 10 % случаев). Большинство беременных его связывают с чрезмерным волнением, страхом перед предстоящими родами и их исходом, вероятно, потому что беременность сама по себе является стрессом для женщины. Основными симптомами язвенной болезни являются: боли в эпигастральной области (под ложечкой), отрыжка воздухом, пищей, тошнота, иногда рвота, запоры, метеоризм, похудание. Язвенная болезнь опасна своими осложнениями, одно из которых — желудочно-кишечное кровотечение, при котором резко повышается риск гибели плода. Массивное кровотечение во время беременности — показание к экстренному хирургическому вмешательству.
Рак желудка у беременных женщин встречается достаточно редко. Авторы отмечают, что при раке желудка у беременных женщин первые симптомы появляются на 15–16-й неделе беременности. Отмечаются боли в эпигастральной области, отсутствие аппетита, тошнота, рвота, возможна мелена, однако симптомы нечеткие и клиническая картина смазана. Диагноз устанавливается на основании фиброгастроскопии с биопсией. Лечение только оперативное, так как консервативное лечение не эффективно. По мнению большинства авторов, прогноз для матери и плода неблагоприятный.
Резекция желудка — одна из самых распространенных операций при его заболевании. Известно, что у беременных женщин с резецированным желудком вероятность развития расстройств пищеварительной системы выше, что объясняется истощением компенсаторных возможностей у данной категории женщин. Однако вопрос влияния беременности на здоровье женщин с резецированным желудком и на течение самой беременности у данной категории женщин пока изучен недостаточно и мало освещен в литературе.
Беременность накладывает существенные ограничения на выбор диагностических методов и на определение тактики лечения. Проводить рентгенисследование желудка беременным женщинам не рекомендуется, поэтому единственным диагностическим методом при патологии желудка является эзофагогастродуоденоскопия, хотя и ее выполнение бывает затруднительным.
Так как в период беременности терапия, направленная на уничтожение Helicobacter pylori, не проводится, диагностика этой инфекции выполняется после родов (при необходимости выполняют дыхательный тест). Рекомендованными к применению во время обострений язвенной болезни у беременных являются антациды. Антацидные средства, содержащие алюминий, кальций или магний, считают безопасными и эффективными при лечении изжоги в период беременности. Однако в третьем триместре беременности следует избегать содержащих магний антацидных средств, потому что они могут спровоцировать преждевременные роды. Кроме того, следует избегать антацидных средств, содержащих бикарбонат натрия, чтобы избежать возникновения метаболического алкалоза. Кроме того, возможно назначение обволакивающих и вяжущих средств растительного происхождения — отваров ромашки, зверобоя.
Н2-блокаторы гистаминовых рецепторов также нежелательны для приема беременными женщинами. Однако установлено, что ранитидин — единственный антагонист гистаминовых H2-рецепторов, который был хорошо изучен во время беременности. В двойном слепом плацебо-контролируемом исследовании J.D. Larson et al. (1997) доказали, что ранитидин, принимаемый несколько раз в день беременными пациентками при изжоге (при неэффективности антацидов), снижал ее выраженность. Ни о каких отрицательных воздействиях на плод не сообщалось. Исследование безопасности ранитидина, которое проведено J.E. Richter (2003), показало, что беременные, принимающие его с первого триместра на протяжении всей беременности, родили здоровых детей. Прием ингибиторов протонной помпы при кислотозависимых состояниях беременными женщинами нежелателен и возможен только при неэффективности антацидов. Совсем недавно (май 2010 года) появились новые данные о повышенном риске переломов бедра, запястья и позвоночника при длительном приеме или приеме в больших дозах ингибиторов протонной помпы, а также увеличении риска рождения ребенка с пороками сердца более чем в два раза. Лишь когда угроза здоровью матери превышает потенциальный риск для плода, возможно назначение кратковременных курсов ингибиторов протонной помпы. Недавно появились данные, что лансопразол и пантопразол являются приоритетными представителями препаратов этого класса, поскольку изучена их относительная безопасность у беременных женщин. Ввиду того что спектр лекарственных препаратов при наличии кислотозависимых состояний желудка при беременности ограничен, важная роль отводится диетическим мероприятиям. Кроме того, рекомендуется ограничение физической активности, полупостельный режим, дробное питание, строгое соблюдение диеты № 1 на период обострения заболевания.
Правила диеты
Принципы построения диеты в перинатальный период немногим отличаются от общих правил здорового питания. Ведь беременность — не болезнь.
Организация правильного рациона включает:
• Отказ от вредной еды и напитков. Канцерогены, консерванты, ароматизаторы, усилители вкуса, алкоголь повышают перинатальные риски. • Контроль КБЖУ. Помогает поддерживать стабильный вес, нутритивный баланс. • Ежедневное употребление полезных продуктов, содержащих белок, минералы, витамины. Эти вещества необходимы для развития плода, сохранения здоровья матери. • Соблюдение питьевого режима (1,5-2 л в день). Чистая вода обеспечивает нормальный кровоток, регулирует работу мочевыделительных органов, кишечника. • Дробное питание: 5-6 раз в день с интервалом 3-4 часа. Такой график помогает не переедать, правильно усваивать полезные вещества. • Кулинарная обработка продуктов здоровыми способами. Приготовление блюд с помощью варки, тушения, запекания позволяет уменьшить калорийность, снизить нагрузку на органы пищеварения, избавиться от тошноты, изжоги. • Ограничение соли. Небольшой дефицит соли во время беременности уменьшает нагрузку на почки и сердечную мышцу, предупреждает появление отечности. • Лимит на быстрые углеводы. Из сладких продуктов организм получает глюкозу — основной источник энергии, поэтому совсем отказываться от них нельзя. Но чрезмерное увлечение кондитерскими изделиями приводит к сбою метаболизма, ожирению, развитию инсулинорезистентности. • Ведение дневника питания.
В диете для беременных есть свои бонусы. Женщина освоит рецепты здорового меню, привыкнет правильно питаться, легко придет в форму после родов. Конечно, не стоит делать культ из пищи, забывая о собственном комфорте и внешности. Чувствовать себя уверенно поможет специальное белье для беременных, а о красоте кожи позаботятся гипоаллергенные средства — кремы от растяжек, гели, бальзамы. Сегодня все товары для беременных женщин и кормящих мам можно заказать в интернет-аптеке с доставкой на дом.
Кислотозависимые заболевания при беременности
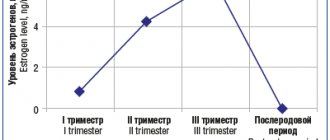
Изжога в период беременности является очень распространенной жалобой. Известно, что до 80 % беременных женщин испытывают характерные для гастроэзофагеальной рефлюксной болезни (ГЭРБ) симптомы (изжогу, дисфагию, отрыжку и другие), а частота изжоги в I триместре составляет 7,2 %, во II — 18,2 %, в III — 40 %.
К основным факторам, обуславливающим столь высокую распространенность ГЭРБ при беременности, относят изменения гормонального фона, такие как гиперпрогестеронемия (повышенный уровень гормона прогестерона) и гиперэстрогенемия (повышенный уровень гормонов эстрогенов), а также увеличение внутрибрюшного давления вследствие роста матки и плода.
Действие гормонов гестации в первом триместре беременности обусловлено тем, что они, не влияя на базальный тонус нижнего пищеводного сфинктера (НПС), уменьшают прирост давления этого сфинктера в ответ на разнообразные физиологические стимулы, включая прием пищи. Во втором и третьем триместрах беременности прогестерон и эстроген снижают базальный тонус НПС до 50 % от первоначального уровня, максимум снижения приходится на 36 неделю гестации. После успешного родоразрешения тонус НПС у женщин, не страдавших ГЭРБ до беременности, как правило приходит в норму — в связи с этим такое состояние получило название «изжога беременных».
Изжога беременных обычно не приводит к развитию эзофагита, осложнениям ГЭРБ (стриктуры, язвы, кровотечения) и не требует серьезного медикаментозного лечения.
Если женщина страдала ГЭРБ еще до беременности, в период гестации жалобы могут усугубиться и потребовать обследования и медикаментозного лечения.
Диагноз ГЭРБ в период беременности устанавливается в первую очередь на основании жалоб, данных анамнеза и объективного обследования. Рентгенологическое исследование у беременных — из-за возможного повреждающего влияния на плод — не применяется, рН-метрия и манометрия может использоваться, но необходимость ее применения сомнительна.
Эзофагогастродуоденоскопия (ЭГДС) — метод выбора для диагностики ГЭРБ у беременных, но и она должна применяться только по строгим показаниям, таким как осложнения ГЭРБ в анамнезе и неэффективность проводимой медикаментозной терапии.
Лечение ГЭРБ у беременных женщин должно базироваться на изменении образа жизни и питания: исключении горизонтального положения тела сразу после приема пищи, сне с приподнятым головным концом кровати (на 15 см), исключении физических нагрузок, повышающих внутрибрюшное давление (включая ношение корсетов, тугих поясов, бандажей). Последний прием пищи должен состояться не позднее чем за 3 часа до сна, питаться нужно небольшими порциями, особое внимание уделять нормализации стула.
К препаратам первой линии для лечения ГЭРБ у беременных женщин относятся антациды и альгинаты. При неэффективности этих средств допустимо назначение прокинетиков (метоклопрамид), блокаторов гистаминовых H2-рецепторов и (по строгим показаниям) ингибиторов протонной помпы (ИПП).
Н2-гистаминоблокаторы являются наиболее часто предписываемой беременным женщинам группой препаратов. Управлением по контролю качества пищевых продуктов и лекарственных препаратов США (FDA) они отнесены к категории риска В («лекарства, которые принимались ограниченным числом беременных женщин без доказательств их влияния на частоту врожденных аномалий или повреждающего действия на плод»). В российских инструкциях разрешены только циметидин и ранитидин с оговоркой: применение при беременности возможно только в случае, если ожидаемый эффект терапии превышает потенциальный риск для плода. Фамотидин и низатидин в РФ беременным противопоказаны.
Несмотря на то, что большинство ИПП FDA также относит к категории риска В, в России существуют более строгие ограничения на применение этой группы лекарственных препаратов у беременных женщин. Так, лансопразол противопоказан в I триместре, во II и III триместрах возможно его применение только в том случае, если ожидаемая польза терапии превышает потенциальный риск для плода. Применение пантопразола и эзомепразола возможно только по строгим показаниям, когда польза для матери превышает потенциальный риск для плода. Рабепразол при беременности противопоказан.
Беременность оказывает благоприятное влияние на течение язвенной болезни: у 75–80 % женщин отмечается ремиссия заболевания, и оно не оказывает заметного влияния на ее исход. Однако у некоторых больных может произойти обострение. Чаще всего это наблюдается в I триместре беременности (14,8 %) и III триместре (10,2 %), а также за 2–4 недели до срока родов или в раннем послеродовом периоде. Неосложненная язвенная болезнь не оказывает отрицательного влияния на развитие плода.
Лечение язвенной болезни у беременных включает соблюдение общепринятых «режимных» мероприятий и диеты; прием в обычных терапевтических дозах невсасывающихся антацидов (по 1 пакетику 3 раза в день через 1 час после еды и адсорбентов по 1 пакетику 3 раза в день через 1 час после еды). При отсутствии эффекта назначаются H2-блокаторы (ранитидин 150/300 мг однократно на ночь), в случае их недостаточной эффективности, а также при развитии осложнений допустим прием ИПП (омепразола по 20–40 мг, лансопразола по 30–60 мг, пантопразола по 40 мг, утром до первого приема пищи). Препараты висмута беременным противопоказаны. Эрадикационная терапия инфекции Н.pylori у беременных не проводится.