Из этой статьи Вы узнаете:
- симптомы лимфаденита у детей и взрослых,
- причины развития воспаления,
- острый и хронический лимфаденит – лечение, антибиотики.
Статья написана врачом с опытом в челюстно-лицевой хирургии.
Лимфаденит – это воспаление одного или нескольких лимфатических узлов, которое возникает на фоне острой или хронической инфекции. Чаще всего лимфаденит встречается у детей (в силу несовершенства их иммунной системы), и на амбулаторном приеме у детского стоматолога лимфаденит диагностируется примерно у 5-7% всех детей. Причем, лимфаденит у детей до 5 лет возникает прежде всего из-за ОРВИ, инфекционных процессов в области миндалин, внутреннего и среднего уха, а у детей после 6-7 лет – уже из-за очагов гнойного воспаления у корней зубов.
Примерно в 40% случаев воспаление лимфатических узлов вовремя не диагностируется. Это связано с тем, что педиатры и детские стоматологи-терапевты, к которым чаще всего родители приводят детей на осмотры – не имеют большого опыта работы с этой патологией. Что касается взрослых, то лимфаденит возникает у них значительно реже чем у детей, и к его развитию обычно приводит совокупность факторов – наличие острого или хронического гнойного воспаления + ослабленная иммунная система.
Лимфаденит: фото
На лице и шее различают множество групп лимфатических узлов, основные из которых – щечные, околоушные, поднижнечелюстные (подчелюстные), позадичелюстные, подподбородочные, заглоточные, а также поверхностные и глубокие шейные лимфоузлы. У здоровых детей и взрослых лимфоузлы никогда не увеличены, но если они увеличиваются – это почти всегда случается в результате инвазии патогенных микроорганизмов. Но нужно помнить, что в ряде случаев увеличение лимфоузлов может свидетельствовать и об опухолевидном росте, либо заболеваниях крови.
Строение и функция лимфатических узлов –
В организме лимфатические узлы играют роль биологического фильтра. Лимфоузлы задерживают и уничтожают патогенные бактерии и токсины, попадающие в них по лимфатических сосудам – от пораженных воспалением зубов и костей, миндалин, мягких тканей лица, других органов и тканей. Однако при постоянном хроническом оседании в них микроорганизмов – они утрачивают возможность их нейтрализации, и в ряде случаев сами превращаются в источники гнойной инфекции.
Каждый лимфоузел имеет снаружи соединительнотканную капсулу, от которой отходят лимфатические сосуды, обеспечивающие приток или отток лимфы. От капсулы внутрь лимфоузла отходят тонкие соединительнотканные перегородки (трабекулы), между которыми расположена паренхима. Ближе к капсуле паренхима состоит из лимфоидных фолликулов, а ближе к центру лимфоузла – из тяжей лимфоцитов. Лимфа, проходящая через лимфоузел, очищается от инфекционных агентов и других антигенов, а также тут формируется так называемая «иммунная память».
Воспаление лимфоузлов на шее: причины
Как мы уже сказали выше – в разном возрасте превалируют разные причины лимфаденитов. У детей до 5 лет основную роль играют острые респираторные вирусные инфекции (грипп, пневмонии, ангины, отиты, риниты), а также очаги хронической инфекции в области миндалин, внутреннего и среднего уха. Реже развитие лимфаденита в этом возрасте связано с гнойничковыми поражениями кожи лица и головы, а также с воспалением слизистой оболочки полости рта при стоматите или в результате травматического ее повреждения. Развитие лимфаденита также может спровоцировать БЦЖ-вакцина от туберкулеза.
Диагностику и лечение всех вышеперечисленных неодонтогенных лимфаденитов (т.е. не связанных с зубами) – чаще осуществляют педиатры и инфекционисты. А вот что касается возраста от 6 до 12 лет – тут до 70% случаев воспаления лимфоузлов у ребенка связанно уже именно с очагами гнойного воспаления в области корней зубов. Лимфаденит, причиной которого является воспаление зубов – называют термином «одонтогенный». И поэтому первым врачом, к которому вы должны обратиться для того, чтобы найти источник инфекции – должен быть хирург-стоматолог.
Причины одонтогенного лимфаденита у детей и взрослых –
- острый гнойный периодонтит (или обострение хронического периодонтита),
- нагноение кисты у верхушки корня зуба,
- затрудненное прорезывание зубов (в том числе нижнего зуба мудрости),
- альвеолит (воспаление лунки удаленного зуба),
- гнойный периостит (флюс),
- остеомиелит челюстей,
- околочелюстные абсцессы и флегмоны,
- одонтогенный гайморит,
- стоматит слизистой оболочки полости рта.
Отличия одонтогенного и неодонтогенного лимфаденита –
Что касается одонтогенного лимфаденита, то чаще всего предъявляются жалобы на одностороннее воспаление лимфоузлов на шее, что соответствует поднижнечелюстной группе лимфоузлов (подчелюстной лимфаденит). Если начать расспрашивать пациента, то очень часто можно обнаружить, что воспалению лимфоузла предшествовала боль в одном из зубов, или на десне мог перед этим образоваться флюс, или один из зубов совсем недавно лечили у стоматолога. Т.е. обычно всегда прослеживается точная связь между воспалением лимфоузла и причинным зубом (с одной и той же стороны), либо с заболеванием слизистой оболочки полости рта.
При остром неодонтогенном лимфадените пациенты предъявляют жалобы на появление не одного, а обычно сразу нескольких «шариков» в подчелюстной области или верхних отделах шеи. Причем пациенты четко связывают это с перенесенной недавно ангиной, отитом или ОРВИ. Особенностью неодонтогенного лимфаденита является то, что воспаление лимфоузлов идет сразу в нескольких анатомических областях, часто симметричных (кстати, это является одним из отличительных признаков неодонтогенного лимфаденита). Кроме того, неодонтогенный лимфаденит всегда сопровождается общим воспалительным процессом в организме, связанным с основным заболеванием, например, отитом или ангиной.
Какие лимфоузлы чаще воспаляются –
Причем, приблизительно всегда можно определить источник воспаления лимфоузла, если знать пути оттока лимфы от различных областей лица – в лимфатические узлы определенной локализации. Чаще всего у детей и взрослых происходит воспаление подчелюстных лимфатических узлов, расположенных вдоль нижнего края нижней челюсти. В подчелюстные узлы оттекает лимфа от костной ткани, надкостницы и зубов нижней челюсти (от клыка до третьего моляра), а также от миндалин, кожи наружного носа и передних отделов слизистой оболочки полости носа.
Кроме того, в подчелюстные лимфоузлы частично попадает лимфа и от костной ткани, надкостницы и зубов верхней челюсти (от четвертого премоляра до третьего моляра). Важный момент – немного глубже подчелюстных лимфоузлов располагаются заглоточные лимфатические узлы, к которым оттекает лимфа от среднего уха, от задних отделов полости носа, и также частично от миндалин, и от твердого и мягкого нёба.
Еще одна важная группа – подбородочные лимфоузлы, в которые оттекает лимфа от кожи верхней и нижней губ, от корней нижних резцов и клыков, от кости и надкостницы подбородочного отдела нижней челюсти. Соответственно, воспаление этой группы лимфоузлом может быть вызвано, например, очагом гнойного воспаления у одного из нижних передних зубов. А вот к околоушным лимфатическим узлам оттекает лимфа от кожи лба, ушных раковин, наружных слуховых проходов, щек и верхней губы. Соответственно, воспаление околоушных лимфоузлов может быть спровоцировано воспалительным процессом в этих тканях.
Причины воспаления шейных лимфоузлов
Есть масса факторов, которые могут спровоцировать появление очага воспаления в организме. В области шеи существует несколько групп лимфоузлов: поверхностные и глубокие. Действие первых направлено на защиту внешних покровов, вторые же предотвращают проникновение инфекции во внутренние органы. Бактериальное или вирусное поражение глотки, гортани, трахеи, верхней части пищевода, а также полостей рта, носа и уха — наиболее распространенные причины воспаления шейных лимфоузлов.
Вызвать его могут:
Классификация лимфаденитов –
Существует несколько вариантов классификаций лимфаденитов. Например, по локализации воспаления лимфаденит может быть – подчелюстным, подподбородочным, позадичелюстным, околоушным, шейным и т.д. По пути проникновения инфекции лимфадениты делят на – 1) «одонтогенные», т.е. в этом случае инфекция связана с зубами, 2) «неодонтогенные», т.е. связанные с вирусным или бактериальным инфекционным процессом не стоматологической природы (это может быть в том числе и сепсис, и специфическая инфекция типа туберкулеза, сифилиса, актиномикоза, СПИД).
Наиболее важная классификация учитывает остроту воспалительного процесса, и делит лимфадениты на острые и хронические. В свою очередь острый лимфаденит может быть серозным и гнойным. Нужно сказать, что острый серозный лимфаденит, при котором в ткани лимфатического узла еще нет очага гнойного воспаления (а имеет быть только серозная инфильтрация) – является единственной формой лимфаденита, которая может быть вылечена консервативно без хирургического вмешательства. Но очень часто пациенты обращаются к врачу слишком поздно, когда в тканях лимфоузла формируются очаги некроза и формируется полость с гноем.
Что касается хронических форм лимфаденитов, то здесь выделяют – гиперпластический, гнойный и обострившийся хронический. При хронической гиперпластической форме происходит медленное постоянное увеличение объема лимфоузла (вследствие замещения лимфоидной ткани – соединительной). Однако в случае, когда на фоне ослабленного иммунитета или высокой вирулентности инфекции воспаление распространяется уже за границу капсулы лимфоузла – может сформироваться аденофлегмона. Нужно отметить, что для каждой из острых и хронических форм характерны свои особые симптомы.
Острый и хронический лимфаденит: симптомы
Для лимфаденитов характерна определенная сезонность заболевания – чаще всего они возникают в осенне-зимний период и ранней весной. В первом случае вспышка объясняется прежде всего активным состоянием иммунной системы в этот период, и слишком острой реакцией на любую инфекцию. А весной, наоборот, связано со слабостью иммунной системы, и не способностью лимфоузлов противостоять большому объему патогенных микроорганизмов. Итак, переходим к симптомам разных форм лимфаденита…
1) Острый серозный лимфаденит – для него характерно увеличение лимфатического узла (иногда достаточно значительного), а также появление болезненности. Общее состояние удовлетворительное, температура обычно не выше 37,5, изменения в крови и моче отсутствуют. При пальпации прощупывается увеличенный болезненный узел обычно округлой формы, кожа с ним не спаяна (т.е. кожа над лимфоузлом собирается в складку), а ее цвет не изменен. При стихании воспаления лимфоузел уменьшается, постепенно становится мягче, болезненность исчезает (24stoma.ru).
2) Острый гнойный лимфаденит – если ребенок на протяжении 5-7 суток не попал на прием к хирургу-стоматологу или педиатру, то серозное воспаление обычно переходит в гнойное. Этому также способствует активное домашнее самолечение в виде различных компрессов и прогреваний. Быстрому переходу серозного воспаления в гнойное способствует неправильно поставленный диагноз педиатрами, которые сразу же назначают тепловые компрессы, тем самым ускоряя трансформацию серозного воспаления в гнойное (в результате чего такие дети быстро попадают в челюстно-лицевое отделение).
При остром гнойном лимфадените жалобы обычно предъявляются на увеличенный лимфоузел, в котором появляется пульсирующая боль, значительное повышение температуры тела до 38,0 °С, потерю аппетита (у детей при этом происходит изменение поведения, ребенок становится капризным, беспокойным). В проекции воспаленного лимфатического узла появляется припухлость тканей, причем при пальпации прощупывается болезненный инфильтрат округлой формы. Кожа в проекции лимфоузла становится красной, постепенно спаивается с лимфатическим узлом (т.е. не будет собираться в складку). В центре инфильтрата со временем может появиться очаг размягчения, т.е. симптом флюктуации.
Если воспаление локализуется в заглоточных или околоушных лимфатических узлах, то глотание обычно болезненно, а открывание рта чаще всего ограничено. Что касается взрослых, то симптоматика у них может протекать и по вышеописанному варианту, но часто может быть и стертой. В последнем случае формирование гнойного абсцесса внутри лимфоузла происходит медленно (иногда в течение 2-3 недель), и не сопровождается выраженной общей и местной симптоматикой. Отсутствие лечения острого гнойного лимфаденита может привести к выходу гноя за пределы капсулы лимфоузла, т.е. в окружающие ткани, и развитию тяжелого осложнения – аденофлегмоны.
3) Хронический гиперпластический лимфаденит – эта форма лимфаденита возникает преимущественно только у взрослых, развивается она медленно (иногда в течение 1-2 месяцев и даже более). Пациенты обычно жалуются на наличие какого-то округлого образования в мягких тканях, а также иногда на слабость и недомогание. Общее состояние обычно удовлетворительное, и только к вечеру может повышаться температура до 37-37,5 °C. Вначале в глубине тканей лица или шеи появляется безболезненная или слабо-болезненная горошина, которая постепенно увеличивается и уплотняется.
При пальпации прощупывается лимфоузел округлой формы, с четкими контурами, подвижный и не спаянный с подлежащими тканями. Иногда в лимфоузле происходит значительное разрастание грануляционной ткани, которая выходит за пределы капсулы лимфоузла и прорастает к коже, истончая ее. При прорыве истонченной кожи обычно образуется свищевой ход, из которого выбухают грануляции. Эта форма лимфаденита может периодически обостряться, и тогда в период обострения симптомы будут соответствовать острому гнойному лимфадениту.
4) Хронический гнойный лимфаденит – эта хроническая форма лимфаденита встречается и у детей, и у взрослых. Пациенты обычно жалуются на длительно существующий «шарик» (чаще в подподбородочной или подчелюстной области), который не вызывает особых неудобств. Из опроса обычно можно выяснить, что шарик впервые появился несколько недель или месяцев назад – чаще всего после возникновения боли в зубе на стороне воспалившегося лимфоузла. В дальнейшем боль в зубе исчезла, а незначительно увеличенный лимфоузел остался.
Также пациенты могут отмечать, что в течение нескольких месяцев были один или несколько случаев обострения хронического воспаления, что проявлялось незначительным повышением температуры, увеличением размеров лимфоузла и его болезненности. В этом случае при пальпации прощупывается плотное, болезненное, ограниченно подвижное, не спаянное с кожей образование округлой формы, в центре которого можно обнаружить очаг размягчения (флюктуации).
5) Аденофлегмона – возникает при расплавлении капсулы лимфоузла, когда содержащийся в нем гной проникает в окружающую рыхлую клетчатку. Т.е. возникает разлитое гнойное воспаление. Пациенты обычно предъявляют жалобы на чаще всего интенсивные, самопроизвольно возникающие боли в какой-либо области, а также ухудшение самочувствия, озноб, увеличение температуры тела до 38-38,5 °C. В редких случаях аденофлегмоны развиваются медленно, симптоматика стертая, а температура тела не превышает 37,5-38 °C.
Пациенты всегда обычно рассказывают, что заболевание началось с появление болезненного шарика (горошины), постепенно увеличивавшегося. Со временем в тканях появился разлитой инфильтрат, кожа на которым стала красной, постепенно перестала собираться в складку. Выход гноя из лимфоузла в окружающую клетчатку сопровождается увеличением площади инфильтрата, кожа постепенно становится багровой, а в центре инфильтрата может появиться очаг размягчения. Лечение аденофлегмон только хирургическое, показано срочное вскрытие, а локализация наружных разрезов будет зависть от локализации воспаления.
Постановка диагноза –
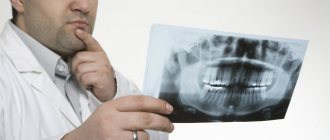
Диагностика одонтогенного лимфаденита достаточно проста, т.к. всегда прослеживается связь с зубной болью и воспалением десен. При осмотре зубов в этом случае можно найти или разрушенный зуб, или зуб под пломбой или коронкой. Накусывание на такой зуб может быть болезненным, либо в нем еще совсем недавно были болевые ощущения. На десне в проекции причинного зуба может быть свищ или шишка, а надавливание на десну может быть болезненным. Если же воспаление в области зубов носит хронический характер и протекает почти бессимптомно – тут нам поможет проведение панорамной рентгенографии.
Сложнее бывает поставить правильный диагноз при неодонтогенном лимфадените, который в этом случае нужно суметь отличить от абсцесса, флегмоны, сиалоденита, слюнно-каменной болезни, нагноившейся атеромы, а также от специфического лимфаденита при сифилисе, туберкулезе и актиномикозе. При острых формах лимфаденита решающее значение для постановки правильного диагноза играет пункция. Исследование пунктата позволяет поставить правильный диагноз и отличить обычный неспецифический инфекционный лимфаденит от специфических поражений (актиномикоза, туберкулеза, сифилиса, а также от онкологии).
Кроме того, хронический гиперпластический лимфаденит нужно отличать от врожденных кист и свищей лица и шеи, опухолей, а также от лимфогранулематоза (тут также нам поможет пункция). Не менее важно при обследовании обращать внимание и на другие лимфатические узлы, т.к. увеличение сразу нескольких групп лицевых и шейных лимфоузлов – должно насторожить в отношении некоторых заболеваний крови, ВИЧ-инфекции.
Воспаление лимфоузлов
Реактивный лимфаденит — наиболее частая причина пальпируемого отека шеи или лимфатических узлов у детей, подростков и взрослых в любом возрасте.
Лимфатические узлы расположены по всему телу как часть лимфатической системы, включающей также лимфатические капилляры, сосуды, протоки. У здоровых людей в районе нижней челюсти, шеи, паха и др. возможно пальпировать под кожей несколько небольших, менее 1 см уплотнений, визуально незаметных. Лимфаденопатия — это заметное увеличение лимфатического узла свыше 1 см.
На приём к специалистам клиники «Чудо Доктор» приходят пациенты разных возрастов с симптомами лимфаденита, которые либо сами обнаружили увеличение лимфатических узлов, либо были направлены другим специалистом, который обнаружил характерные признаками:
- болезненное подкожное уплотнение свыше 1 см, расположенное в анатомических областях локализации лимфоузлов: под челюстью, на шее, в паху, под мышкой и др.
- ограниченная подвижность и плотное прилегание узлов к окружающим тканям,
- появление уплотнения сопровождается головной болью, недомоганием, слабостью, изменением температуры тела.
Причины увеличения лимфатических узлов
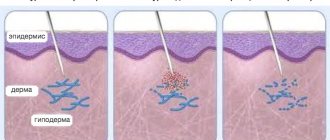
Лимфатические узлы являются «станциями фильтрации» в лимфатической системе и участвуют в активации системы иммунитета при попадании инфекционных возбудителей в ток лимфы.
Некоторые компоненты плазмы крови и инородные клетки (например, раковые клетки, микроорганизмы) проникают в лимфатические сосуды вместе с клеточным материалом, антигенами и др.
Благодаря процессу фильтрации антигены также взаимодействуют с лимфоцитами, содержащиеся в лимфоузлах. Иммунный ответ этих лимфоцитов включает клеточную пролиферацию, которая может вызвать увеличение узлов — реактивную лимфаденопатию. Патогенные микроорганизмы, которые попадают в лимфатическую жидкость, могут напрямую инфицировать узлы, вызывая лимфаденит.
Таким образом, воспаление лимфатических узлов в первую очередь обнаруживается в контексте воспаления и злокачественных заболеваний. Если у пациента наблюдается увеличение лимфатических узлов, в первую очередь различают две вида причин: доброкачественные причины — встречаются гораздо чаще, и злокачественные, которые необходимо учитывать из-за их серьезных последствий.
В зависимости от длительности течения и проявлений, различают острый и хронических лимфаденит. Острый лимфаденит может завершаться гнойной стадией, с образованием абсцесса и возможным попаданием гнойного инфицированного содержимого в прилегающие ткани. Хронический развивается после стихания острого воспаления и может носить волнообразный характер.
Диагностика
Главной целью является установление первичной причины развития лимфоаденопатии и дифференциальная диагностика других заболеваний со сходными симптомами – флегмоны, гнойной атеромы и др.
Важнейшую роль играет клинический осмотр и сбор анамнеза. Проводится пальпация с целью определить численность и степень болезненности поверхностных воспаленных лимфоузлов, особенно, на шее (включая затылочную и надключичную области), подмышками и пахе. Определяются размер узлов, чувствительность и степень эластичности, подвижность лимфоузлов в прилегающих тканях.
Устанавливается длительность воспаления, отмечаются:
- возможные кожные травмы, особенно кошачьи царапины, укусы крыс;
- наличие инфекций в областях, дренируемых пораженными узлами: инфекционно-воспалительные заболевания верхних дыхательных путей, поражения или выделения из половых органов, боль в суставах, отёк, местные инфекции мягких тканей, стоматологическая инфекция;
- информация о недавних поездках в страны с эндемическими инфекциями (например, Ближний Восток, Африка);
- история приема лекарств, которые содержат компоненты-триггеры.
Ультразвуковая допплерография позволяет определить длину, ширину, форму, эхогенность сосудов, а значит степень поражения лимфосистемы и установить причины патологии.
Гистологическое исследование после диагностической биопсии лимфатического узла обычно назначается для дифференциальной диагностики злокачественных образований и деструктивных изменений в тканях.
Общий анализ крови может выявлять аномальное количество лейкоцитов, что является поводом для назначения туберкулиновой кожной пробы и серологических тестов на мононуклеоз, токсоплазмоз, венерические заболевания, тест на антитела к СКВ.
Как правило, лечением лимфоаденопатии занимается лечащий врач, который может направить пациента на консультацию к узкому специалисту.
В зависимости от истинной причины лимфоаденопатии могут назначаться противовирусные и атибактериальные препараты, сеансы физиотерапии. При гнойных образованиях проводится хирургическая санация, установка дренажа и медикаментозное лечение.
Лечение
Так как сама аденопатия не лечится, лечение направлено на устранение причины, провоцирующей развитие лимфаденопатии. Пациенты с генерализованной лимфаденопатией — многочисленными воспаленными лимфоузлами — обычно имеют причиной воспаления системное заболевание, а пациенты с локализованной аденопатией — местное заболевание.
Лимфаденит: лечение
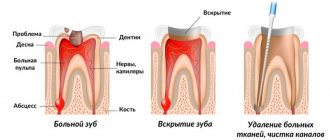
В лечении лимфаденита главным является устранение причины его возникновения. Соответственно, при одонтогенном лимфадените в зависимости от состояния зуба и возраста ребенка – надо лечить или удалять причинный зуб. Если у взрослых сохранение зуба желательно проводить во всех возможных случаях, то у детей ситуация значительно сложнее. У детей воспаление у верхушки корня лечат только у постоянных зубов, молочные зубы подлежат обязательному удалению. Это связано с широкими корневыми каналами молочных зубов, несформированностью верхушек корней молочных зубов, на которых зияют огромные апикальные отверстия.
Такие зубы невозможно качественно запломбировать, плюс существует слишком большой риск травмы зачатка постоянного зуба. Многочисленные попытки лечения таких зубов заканчиваются почти в 100% случаев осложнениями – развитием гнойного периостита, воспалением и потерей зачатка постоянного зуба, иногда – сепсисом и даже летальными случаями. И это уже не говоря о том, что длительное наличие очага гнойного воспаления у ребенка влияет на весь организм, подавляет его иммунитет, способствуя возникновению частых инфекционных заболеваний, аллергических реакций, бронхиальной астмы и др. патологии. Об этом стоит помнить, когда не слишком компетентный врач предлагает не удалять такой зуб, мотивируя это возможными проблемами с прикусом в будущем.
Соответственно, если имеется возможность сохранить постоянный зуб у ребенка или у взрослого – проводится вскрытие зуба (удаление кариозных тканей, старой пломбы или коронки, ревизия корневых каналов) – для создания оттока гноя через корневой канал. Далее назначается общая терапия, и после прекращения гноетечения воспалительный очаг у верхушки корня зуба лечится стандартно, как при хроническом периодонтите, т.е. с закладкой в корневые каналы специальной лечебной пасты. Все эти действия позволят предотвратить дальнейшее поступление инфекции из очага воспаления – в лимфатические узлы.
1) Лечение серозного лимфаденита –
Тактика лечения серозного лимфаденита будет зависеть от того – на какой день после начала заболевания пациент обратился к врачу (чем раньше, тем больше шансов на успех консервативного лечения). В этом случае вначале используют консервативное лечение – компрессы с 5% раствором димексида, в котором растворяют противовоспалительные медикаментозные средства. Для этого надо к 10 мл 5% раствора димексида – добавить по 1 мл раствора гидрокортизона, 50% раствора анальгина и 1% раствора димедрола.
Препарат Димексид (99% концентрат) –
Далее делают классический компресс на тот участок, где находится пораженный лимфатический узел. Раствором обильно смачивают марлевую салфетку, поверх нее накладывают полиэтиленовую пленку (для изоляции раствора от воздуха). Ни в коем случае не стоит делать компресс тепловым, накладывая поверх пленки какой-либо материал или полотенце. Тепловые процедуры, если это не 1-2 день развития заболевания – только усугубят застойные явления в лимфоузле и будут способствовать развитию патогенных микроорганизмов, т.е. переходу серозного воспаления в гнойное (по этой же причине не стоит делать УВЧ, повязки с мазью Вишневского).
Если ребенок или взрослый обращается к врачу в первые 2-3 суток от начала заболевания, наиболее эффективным является применение методов физиотерапии – фонофореза гидрокортизона, электрофореза димексида с антибиотиком и димедролом, лазеротерапии.
2) Лечение гнойных форм лимфаденитов –
Для лечения острого гнойного лимфаденита, обострения хронического гнойного лимфаденита, аденофлегмоны – применяется хирургия. Операция делается в условиях стационара под общим наркозом, причем обязательно выскабливание некротизированных тканей лимфатического узла из раны. При хроническом гиперпластическом лимфадените лимфоузел лучше удалить с последующим гистологическим исследованием (причем, если имеется свищевой ход с прорастанием грануляций к поверхности кожи – лимфоузел удаляют вместе со свищевым ходом).
После вскрытия абсцесса назначают физиопроцедуры — электрофорез ферментов, УВЧ, магнитотерапию, гелий-неоновое облучение, УФО. В зависимости от выраженности воспаления, интоксикации и состояния иммунитета – применяют различные медикаментозные препараты. Прежде всего это дезинтоксикационные и антигистаминные средства, иногда антибиотики. Антибиотики при воспалении лимфоузлов применяются не любые, а те, которые имеют свойство накапливаться именно в лимфатических узлах, например, комбинация «ампициллин + сульбактам», цефазолин, клафоран).
Удаление лимфоузла при гиперпластическом лимфадените –
Осложнения лимфаденита –
Что касается осложнений, то лимфаденит может осложниться аденофлегмоной, а последняя – привести к развитию флебита, тромбофлебита, сепсиса. Причинами осложнений обычно выступают:
- резкое ослабление иммунитета на фоне вирусных и инфекционных заболеваний,
- если в очаге воспаления кроме обычной микрофлоры (стафилококк, стрептококк) присутствуют еще и анаэробы (например, клостридии и фузобактерии),
- ошибки в постановке диагноза,
- несвоевременное начало лечения,
- неправильное лечение, включая попытки домашнего самолечения.
Профилактикой лимфаденита является своевременная санация полости рта, а также очагов острой и хронической инфекции в организме. Надеемся, что наша статья: Как лечить лимфаденит шеи – оказалась Вам полезной!
Источники:
1. Высшее медицинское образование автора статьи, 2. На основе личного опыта в челюстно-лицевой хирургии и хирургической стоматологии, 3. National Library of Medicine (USA), 4. The National Center for Biotechnology Information (USA), 5. «Амбулаторная хирургическая стоматология» (Безруков В.), 6. «Детская хирургическая стоматология и челюстно-лицевая хирургия» (Топольницкий О.).