* Цена на эндотрахеальный наркоз включена в стоимость операции
Немного общей информации о методах анестезии. Анестезия может быть местной или общей. Местная анестезия используется в малых хирургических вмешательствах. Например, при удалении папиллом, жировиков и родинок, или при армировании лица. При местной анестезии пациент находится в сознании, но зона операции полностью теряет чувствительность.
Общая анестезия необходима при длительных и сложных операциях. При общей анестезии пациент погружается в состояние медикаментозного сна, а жизненные функции — дыхание, сердечная деятельность — контролирует врач анестезиолог. Наркоз — это всегда общая анестезия. Термины «местный наркоз» или «общий наркоз» лишены смысла, хотя иногда их можно встретить в публикациях и в обиходной речи.
Что такое эндотрахеальный наркоз?
Выделяют два вида общей анестезии — внутривенный и ингаляционный наркоз. В первом случае лекарственные препараты, которые погружают человека в сон, анестезиолог вводит внутривенно. При ингаляционном наркозе препараты поступают в организм с вдыхаемым воздухом в газообразной форме.
Ингаляционный наркоз может быть проведен с применением масочной или интубационной техники. Масочная техника предполагает подачу кислорода и препаратов для наркоза через специальную маску и не требует введения в трахею дыхательной трубки. При интубационной технике в трахею вводится трубка, через которую подается кислород и вещества для наркоз, а также отводится углекислый газ.
Эндотрахеальный наркоз — это техника ингаляционного наркоза, вариант общей анестезии, при котором во время операции подача лекарственных препаратов и внешнее дыхание осуществляется через специальную трубку, введенную в верхние дыхательные пути, то есть в трахею.
Комбинированный эндотрахеальный наркоз — отдельный метод общей анестезии, при котором препараты для наркоза вводятся как внутривенное, так и через дыхательные пути. Другими словами, это комбинация внутривенного и ингаляционного наркоза.
Как проводится эндотрахеальный наркоз?
Подготовка к операции состоит из нескольких этапов. Подготовительный этап — премедикация. До операции пациенту дают успокаивающие средства — транквилизаторы, лекарства с анксиолитическим эффектом. Прием снотворного вечером накануне операции тоже является частью подготовительного этапа. Благодаря премедикации человек подходит к хирургическому вмешательству в спокойной и уравновешенном состоянии.
Непосредственно перед операцией проводится вводный наркоз — внутривенное введение седативных препаратов, которое обеспечивает плавное засыпание до начала интубации. Следующий этап — мышечная релаксация. Когда пациент засыпает, ему вводят небольшую дозу миорелаксантов — препаратов, способствующих расслаблению мышц. Благодаря миорелаксантам снижается тонус мышц гортани и создаются оптимальные условия для введения интубационной трубки.
Четвертый этап — непосредственно введение интубационной трубки и ее подключение к аппарату искусственной вентиляции легких. На данном этапе пациент уже спит и видит сны, и его ничего не беспокоит.
Как рак и радиотерапия могут повлиять на глотание
В зависимости от размера и локализации опухоли радиотерапия может ослабить мышцы и органы, участвующие в глотании. Они также могут работать не так хорошо, как до начала радиотерапии. Из-за этого вам может быть сложно есть и пить.
Радиотерапия может служить причиной:
- боли при глотании;
- ран (воспаления слизистой оболочки) в полости рта и горле;
- сухость во рту.
- необычно густой слюны;
- отека.
- Изменение вкусовых ощущений
Эти симптомы обычно появляются через 1-2 недели после начала радиотерапии. Во время лечения эти симптомы могут усилиться. Большинство симптомов начнет исчезать примерно через 2–4 недели после окончания лечения.
Радиотерапия также может привести к появлению постоянных рубцов на тканях. Воздействие таких рубцов зависит от того, какая область подвергается лечению. Некоторые примеры воздействия рубцов описаны ниже.
- Мышцы, которые прикреплены к челюсти, могут сжаться, в результате чего вам будет сложно открывать рот и пережевывать пищу. Это называется тризмом.
- Ваше слюнные железы могут вырабатывать слюну в недостаточном количестве. Это может усложнить глотание, поскольку ротовая полость будет слишком сухой.
- Мышцы в языке и задней части горла также могут потерять подвижность. По этой причине вам может стать сложнее проталкивать пищу или жидкость через горло и открывать пищевод.
- Мышцы, помогающие защищать дыхательные пути при глотании, могут ослабнуть. Их силы может оказаться недостаточно, чтобы предотвратить попадание пищи или жидкости в дыхательные пути.
- Пищевод может сузиться. По этой причине пища может застревать в задней части горла.
Не у всех пациентов обязательно возникнут все эти проблемы. Ваше лечение будет спланировано так, чтобы снизить вероятность возникновения этих проблем. Ваша лечащая команда также научит вас приемам, которые могут помочь вам справиться с этими проблемами.
Другие виды лечения также могут повлиять на глотание. Операция может затронуть участки ротовой полости и горла, что возможно затруднит глотание. Некоторые лекарства для химиотерапии могут приводить к появлению ран в ротовой полости и горле. Это может сделать глотание болезненным.
Вернуться к началу
Преимущества эндотрахеального наркоза
Максимальная безопасность и полный контроль над глубиной медикаментозного сна — главные преимущества эндотрахеального наркоза. Риск «проснуться во время операции» исключен, равно как исключена и малейшая вероятность нарушения работы дыхательной и сердечно-сосудистой системы. Другими словами, это самый безопасный и надежный вид общей анестезии, во время которого у врача анестезиолога все под контролем!
Преимущества эндотрахеального наркоза объясняются тем, что благодаря интубации осуществляется непрерывный мониторинг дыхательной функции. Врач анестезиолог постоянно следит за адекватной вентиляцией легких, точно дозирует количество поступающего в легкие кислорода, тщательно контролирует содержание углекислого газа в выдыхаемом воздухе.
С точки зрения безопасности важен еще один момент — исключается риск западения языка, который присутствует при внутривенной и масочной технике наркоза. Кроме того, интубационная трубка полностью изолирует дыхательные пути от пищевода, что исключает вероятность попадания в легочную систему слюны и содержимого желудка.
Другие особенности и преимущества эндотрахеального наркоза — это возможность активного использования миорелаксантов, возможность проведения длительных операций с искусственной вентиляцией легких, минимизация риска послеоперационных осложнений со стороны дыхательной и сердечно-сосудистой системы.
Лечение травм гортани
Прежде всего, при травмах гортани пациенту нужно восстановить дыхательную функцию, в некоторых случаях может понадобиться противошоковые мероприятия или остановка кровотечения. При стабильном состоянии пациента проводится терапия, заключающаяся в купировании воспалительного процесса, болевого синдрома, устранения отека, проведение антибактериального, дезинтоксикационного и инфузионного лечения.
Пациенту показан голосовой покой, при плохой проходимости гортани питание пациента осуществляется через зонд. При переломах хрящей, разрыве связок, обширных повреждениях, кровотечении, стенозе или эмфиземе проводится хирургическое лечение. Оперативное лечение включает удаление инородного тела, реконструктивные операции по восстановлению органа, протезирование и пластику органа и близлежащих тканей и др.
После устранения клинических симптомов повреждения гортани пациенту рекомендуется лечение у врача фониатра для восстановления речевой функции.
При получении травмы гортани, чтобы избежать опасных осложнений, необходимо как можно быстрее обратиться к врачу. Платные услуги отоларинголога в медицинских – это возможность получить квалифицированную и своевременную помощь специалистов в любое удобное время. Записаться на прием можно по телефонам: 8 (812) 322-93-07,,, 8 (812) 611-08-26.
Эндотрахеальный наркоз — показания
В пластической хирургии эндотрахеальный наркоз применяется при многих операциях. В качестве примеров можно привести ринопластику, увеличивающую маммопластику, абдоминопластику, мастопексию, круговую подтяжку лица и SMAS-платизмопластику. Липосакция также может проводиться с применением интубационной техники, хотя при малом объеме коррекции может быть выбрана местная анестезия.
Эндотрахеальный наркоз показан при всех продолжительных операциях, сопровождающихся нарушением целостности глубоких тканей, не только кожи. Так можно сформулировать общее правило. Малые оперативные вмешательства чаще проводятся под местной анестезией. Примеры — отопластика при лопоухости, булхорн (разновидность пластики губ) или удаление липомы.
Методы удаления миндалин
В современной оториноларингологии существует широкий выбор методик тонзиллэктомии.8
Классический метод удаления небных миндалин
Удаление миндалин происходит методом отделения ткани миндалины вместе с капсулой от окружающих тканей «тупым» путем при помощи распатора. Заканчивается отделение миндалины с помощью проволочной петли. Кровотечение останавливают, сосуды прижигают электрохиругпческим способом (электрокоагуляция). Данная операция занимает от 15 до 40 минут.9
На сегодняшний день такая операция применяется в ЛОР-практике чаще других. Операцию можно выполнять под общей и местной анестезией.
Единственный минус такого метода в отличие от других — это наиболее высокий риск развития кровотечения. Тем не менее, операция является довольно рутинной, и в соотношении количества выполненных операций риски развития осложнений невелики.
Лазерный метод удаления миндалин
При удалении миндалин применяется воздействие лазерного луча, который разрушает и коагулирует ткани. Лазерный луч сворачивает кровь в месте разреза и запаивает сосуды, что предотвращает кровотечение. Лазерный метод менее травматичен, при нем меньше риск развития осложнений. Также таким способом возможно как и полное удаление небных миндалин, так и их частичное иссечение.
Радиоволновой метод удаления миндалин (аппаратом Сургитрон)
Иссечение тканей происходит с помощью радиосигнала, который передается электродом и вызывает выпаривание внутриклеточной жидкости и рассечение ткани.
Преимущество данного метода заключается в том, что термическое повреждение ткани в несколько раз ниже, чем при применении лазерного или электрохирургического способов. Меньше травмируются ткани, вследствие этого пациент испытывает меньший болевой синдром в послеоперационном периоде; сохраняется уровень регенерации тканей. Полное заживление тканей происходит без образования грубого рубца.
Криодеструкция
Данный способ удаления миндалин заключается в локальном воздействии на них жидкого азота с помощью специальной насадки. Насадка подбирается индивидуально с учетом особенностей анатомии, так как ее контакт с небной миндалиной должен быть особенно четким и плотным для более эффективного воздействия.
Криовоздействие вызывает нарушения микроциркуляции, что обеспечивает отсутствие кровотечения во время и после операции. Такой метод является безболезненным и бескровным, при нем не образуется грубого рубца. Метод рекомендуется пациентам с повышенным риском кровотечений, тяжелой сердечной недостаточностью и патологией эндокринной системы.
После эндотрахеального наркоза
Завершающий этап общей анестезии — вывод пациента из состояния медикаментозного сна. После эндотрахеального наркоза наблюдается некоторая спутанность сознания, которая объясняется остаточным действием седативных препаратов на ЦНС. С этим связаны возможные головные боли, умеренное головокружение и тошнота. Впрочем, особенности современных препаратов для наркоза таковы, что пока пациента может беспокоить их остаточный эффект, он находится в состоянии, которое напоминает эйфорию. А когда проходит эйфория, исчезают и «отголоски» наркоза.
Специфическое явление после эндотрахеального наркоза — незначительная боль в горле, першение, возможно, кашель. Объясняются эти последствия тем, что интубационная трубка раздражает слизистую оболочку гортани и трахеи. Как правило, неприятные ощущения проходят в течение суток.
Купирование болевого симптома у детей после тонзиллотомии
Одним из наиболее часто встречающихся заболеваний ЛОР-органов в детском возрасте, диагностируемых по некоторым данным более чем у 50% детей дошкольного возраста [1], является гипертрофия небных миндалин. С высокой распространенностью данного состояния у детей связана высокая частота хирургических вмешательств на небных миндалинах, в нашей стране это преимущественно тонзиллотомия. В России на долю тонзиллотомии приходится 25–30% плановых хирургических вмешательств в детском стационаре [2]. По данным же зарубежных авторов доля тонзиллотомии (аденотонзиллотомии) в тех странах, где данное вмешательство практикуется, в структуре хирургических вмешательств оториноларингологических отделений составляет более 55% (для возрастной группы пациентов от 1 до 3 лет). Основным показанием к тонзиллотомии является синдром обструктивного апноэ сна [3].
Среди самых частых осложнений в раннем послеоперационном периоде при тонзиллотомии и остальных хирургических вмешательств на небных миндалинах встречаются кровотечение и выраженный болевой синдром, недооценивать который в педиатрической практике особенно нельзя. Так, по данным последних исследований, осложнениями в раннем послеоперационном периоде у пациентов после хирургических вмешательств на органах лимфоглоточного кольца в 48,1% была сильная боль в горле, а кровотечение отмечали лишь в 3,9% случаев. У 29,0% пациентов сильная боль в горле явилась причиной выраженной дисфагии, а у 4,6% — клинически проявилась дегидратацией [4]. У детей в возрасте до 6 лет болевые ощущения в горле в раннем послеоперационном периоде в основном сопровождаются тошнотой и рвотой [5].
Таким образом, одной из актуальных проблем всей современной клинической медицины и оториноларингологии в частности является послеоперационное обезболивание. При анализе ранее опубликованных материалов нельзя не отметить особенно большое значение нестероидных противовоспалительных препаратов в минимизации болевых ощущений после хирургических вмешательств на небных миндалинах [6].
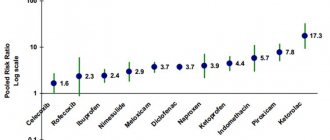
Препарат лизиновой соли кетопрофена, обладающий противовоспалительным, обезболивающим и жаропонижающим свойством, с быстрым началом и продолжительностью действия до 8 часов в совокупности с очень хорошей переносимостью, представляет определенный интерес в плане обезболивания [7]. По данным сравнительных рандомизированных клинических исследований кетопрофена лизиновая соль в дозе 50–100 мг оказывает более сильный анальгезирующий эффект, чем комбинации парацетамол/кодеин [8].
С учетом вышеизложенной проблемы, на клинических базах кафедры детской оториноларингологии ФГОУ ДПО РМАНПО было проведено клиническое исследование, целью которого явилось повышение эффективности обезболивания после тонзиллотомии у детей.
В исследование были включены 140 детей в возрасте от 6 до 18 лет (средний возраст 9,49 года) после радиоволновой тонзиллотомии под эндотрахеальным наркозом. В качестве премедикации перед проведением оперативного вмешательства пациенты получали только раствор атропина (сублингвально). У всех пациентов тонзиллотомия (у 121 пациента в сочетании с аденотомией по методике Козлова–Карпова) была выполнена при помощи прибора радиоволновой хирургии. Непосредственно разрез по ткани небной миндалины проводили при помощи монополярного игольчатого электрода в режиме «разрез и коагуляция». Для купирования болевого синдрома в раннем послеоперационном периоде назначались нестероидные противовоспалительные препараты. Все дети, согласно методу рандомизации последовательных номеров, были распределены на четыре группы.
Пациенты 1-й группы (35 человек) получали препарат кетопрофена лизиновой соли в виде раствора для приема внутрь (препарат ОКИ, производство Dompe, Италия) по 40 мг (дети в возрасте от 6 до 14 лет) или 80 мг (дети от 14 лет и старше) при наличии жалоб на сильную, нетерпимую боль в горле с интервалом между приемом препарата не менее 8 часов.
Пациенты 2-й группы (35 человек) получали препарат кетопрофена лизиновой соли в виде раствора для приема внутрь (препарат ОКИ, производство Dompe, Италия) по 40 мг (дети в возрасте от 6 до 14 лет) или 80 мг (дети от 14 лет и старше) 3 раза в день (между приемом препарата не менее 8 часов) в течение 3 дней после хирургического вмешательства.
Пациенты 3-й группы (35 человек) получали препарат ибупрофена внутрь (препарат Нурофен, сироп 100 мг/5 мл, производство Reckitt Benckiser Healthcare International Ltd., Великобритания) по 100–300 мг (вес ребенка 17–20 кг — по 150 мг; вес ребенка 21–30 кг — по 200 мг; вес ребенка 31–40 кг — 300 мг) до 3 раз в день при наличии жалоб на сильную, нетерпимую боль в горле.
Пациенты 4-й группы (35 человек) получали препарат кетопрофена лизиновой соли в виде раствора для местного применения (препарат ОКИ, производство Dompe, Италия) по 4 мл (дети в возрасте от 6 до 12 лет) или 6 мл (дети от 12 лет и старше) 2 раза в день (утром и вечером) в течение 3 дней после хирургического вмешательства. Разовую дозу раствора для полоскания непосредственно перед применением разводили в 100 мл питьевой воды. Первое полоскание горла данным раствором пациент проводил через 3 часа после операции, независимо от выраженности болевого синдрома.
Контрольные осмотры пациентов проводили через 3, 6 часов после операции, на 1-й, 2-й и 3-й день после оперативного вмешательства.
В исследование не включали детей с заболеваниями и состояниями, являющимися противопоказанием для назначения препарата кетопрофена лизиновой соли в виде гранул для приготовления раствора для приема внутрь (для пациентов основных групп) и ибупрофена (для пациентов группы контроля), а также пациентов с наличием сопутствующих заболеваний, изменяющих, по мнению исследователя, естественное течение заболевания, влияющих на результат терапии и/или нарушающих возможность субъективной оценки симптомов заболевания (психоневрологическая патология, сахарный диабет, заболевания крови, онкологические заболевания, иммунодефицитные состояния, инфекционные заболевания и др.).
Оценку эффективности лечения проводил врач-куратор лично, отмечая состояние пациента в условленные сроки, внося в первичную документацию (карта стационарного больного) частоту развития рвоты, наличие тошноты и факт наличия кровотечения из области операционного поля. При возникновении кровотечения в раннем послеоперационном периоде врач осуществлял комплекс мероприятий для достижения стойкого гемостаза. При выявлении у пациента рвоты более 2 раз и выраженной тошноты — пациенту однократно внутривенно вводили раствор метоклопрамида (из расчета массы тела пациента), при рвоте, повторяющейся более 3 раз, проводили инфузионную терапию глюкозо-солевыми растворами.
Начиная с первых суток после хирургического лечения (через 3 часа после операции) пациент самостоятельно субъективно оценивал выраженность боли в горле и тошноты на основании 10-балльной визуально-аналоговой шкалы, где за «0» баллов было принято отсутствие симптома, «10» баллов — максимальная выраженность симптома. Пациенты 1-й и 2-й группы при первом и втором приеме препарата кетопрофена лизиновой соли в виде раствора для приема внутрь оценивали возможность проглотить лекарство (могут или нет) и органолептические свойства препарата (понравился вкус или нет). Пациенты 4-й группы при первом и втором полоскании горла раствором кетопрофена лизиновой соли оценивали возможность применения данной формы лекарства и органолептические свойства препарата (понравился вкус или нет).
Оценку безопасности терапии проводили, оценивая состояние пациента в установленные сроки, отмечая в первичной документации (карта стационарного больного) соответствующие изменения состояния пациента (появление патологических элементов на коже, диареи, тошноты, одышки и др.). На 2-е сутки после хирургического вмешательства всем пациентам был произведен забор капиллярной крови для проведения общего клинического анализа крови.
Статистическая обработка результатов была проведена с помощью программы Statistica v.6.0. Для сравнения количественных признаков был использован t-критерий Стьюдента, для сравнения качественных признаков — c2 Пирсона. Разница считалась статистически достоверной при p < 0,05.
Результаты и обсуждение
По данным визуально-аналоговой шкалы (ВАШ), при первом осмотре после хирургического вмешательства пациенты всех групп имели одинаковую выраженность боли в горле (p > 0,05). Данный показатель составил у пациентов 1-й группы — 6,4 ± 0,3 балла, 2-й группы — 6,8 ± 0,5 балла, 3-й группы — 6,2 ± 0,4 балла, 4-й группы — 6,5 ± 0,5 балла. Тошноту и рвоту отмечали в 1-й группе у 7 (20%) человек, во 2-й группе — у 8 (22,9%), в 3-й — у 6 (17,1%) и в 4-й группе — у 8 (22,9%) человек. Кровотечения не было ни у одного пациента. В 1-й группе обезболивающий препарат попросили 17 (48,6%) пациентов, в 3-й — 14 (40%) пациентов.
При контрольном осмотре через 6 часов после оперативного вмешательства выраженность боли в горле составила у пациентов 1-й группы — 4,2 ± 1,2 балла, во 2-й группе — 1,6 ± 0,8 балла, в 3-й группе — 4,8 ± 1,4 балла, в 4-й группе — 3,4 ± 1,2 балла. Статистически достоверная разница показателей отсутствовала (p > 0,05). При втором осмотре (через 6 часов после оперативного вмешательства) обезболивающий препарат попросили 9 пациентов 1-й группы и 13 пациентов 3-й группы. При этом ни один из пациентов 2-й и 4-й группы не попросил у врача при контрольном осмотре обезболивающего средства.
При контрольном осмотре через 6 часов после операции жалобы на тошноту и рвоту предъявляли 9 (25,7%) пациентов 1-й группы (все не получали обезболивающие после первого осмотра), 1 (2,9%) пациент 2-й группы, 11 (31,4%) пациентов (из них 8 не получали обезболивающее на первичном осмотре) 3-й группы и 4 (11,4%) пациента 4-й группы. 2 из 3 пациентов 3-й группы, у которых сохранялась тошнота после приема сиропа ибупрофена, отметили, что ощущение тошноты возникло после приема препарата. Ни у одного пациента кровотечения не было.
При осмотре пациентов через 24 часа после проведения оперативного вмешательства по данным ВАШ выраженность боли в горле у пациентов 1-й группы составила 3,5 ± 0,8 балла, во 2-й группе — 1,2 ± 0,4 балла, в 3-й группе — 4,5 ± 0,8 балла, в 4-й группе — 3,2 ± 0,6 балла. Выраженность боли у пациентов 2-й группы была достоверно меньше, чем у пациентов 1-й, 3-й и 4-й групп (р < 0,05). Разница между показателями ВАШ по выраженности боли в горле между пациентами 1-й, 3-й и 4-й группы была статистически не достоверна (p > 0,05). Через сутки после операции жалобы на тошноту предъявляли 1 (2,9%) ребенок из 1-й группы наблюдения и 2 (5,7%) пациента — из 3-й группы. Ни у одного пациента кровотечения не было.
При осмотре пациентов через 48 часов после проведения оперативного вмешательства по данным ВАШ выраженность боли в горле у пациентов 1-й группы составила 2,7 ± 0,6 балла, во 2-й группе — 0,8 ± 0,2 балла, в 3-й группе — 3,6 ± 0,5 балла, в 4-й группе — 2,5 ± 0,6 балла. Выраженность боли у пациентов 2-й группы, как и на предыдущем осмотре, была достоверно меньше, чем у пациентов 1-й, 3-й и 4-й группы (р < 0,05). Разница между показателями ВАШ по выраженности боли в горле между пациентами 1-й, 3-й и 4-й группы была статистически не достоверна (p > 0,05). Ни один ребенок не предъявлял жалобы на тошноту. Ни у одного пациента кровотечения не было. По результатам клинического анализа крови, взятого на вторые сутки после проведения оперативного вмешательства, ни у одного пациента, находящегося под нашим наблюдением, не было выявлено патологических изменений.
При осмотре пациентов через 72 часа после проведения оперативного вмешательства по данным ВАШ выраженность боли в горле у пациентов 1-й группы составила 1,4 ± 0,5 балла, во 2-й группе — 0,4 ± 0,05 балла, в 3-й группе — 1,8 ± 0,5 балла, в 4-й группе — 1,4 ± 0,4 балла. Выраженность боли у пациентов 2-й группы, как и на предыдущем осмотре, была достоверно меньше такового показателя у пациентов 1-й, 3-й и 4-й группы (р < 0,05). Разница между показателями ВАШ по выраженности боли в горле между пациентами 1-й, 3-й и 4-й группы статистически не достоверна (p > 0,05). Ни один ребенок не предъявлял жалобы на тошноту. Ни у одного пациента не было признаков кровотечения.
По результатам контрольного осмотра пациентов через 10 дней после оперативного вмешательства ни у одного пациента не было жалоб на кровотечение из ротоглотки. Ни один из пациентов не предъявлял жалобы на дискомфорт в глотке. Ретроспективная оценка пациентами (или их официальными представителями) удобства применения препарата кетопрофена лизиновой соли в виде гранул для приготовления раствора для приема внутрь (пациенты 1-й и 2-й группы) показала, что все пациенты отметили удобство применения данной лекарственной формы и только 3 (8,6%) пациента 1-й группы и 1 (2,9%) пациент 2-й группы охарактеризовали вкус препарата как «неприятный». Однако это не повлияло на возможность дальнейшего применения препарата. Аналогичный опрос пациентов 4-й группы, применявших с целью обезболивания полоскание горла раствором кетопрофена лизиновой соли, показал, что удобной данную форму применения сочли 28 пациентов (80%), при этом оставшиеся 7 пациентов также смогли использовать данную форму препарата согласно назначениям врача. При этом все 7 пациентов, отмечавших определенное неудобство в использовании данной формы препарата, были в возрасте младше 10 лет. Органолептические свойства раствора для полоскания оценили как «приятные» 30 (85,7%) пациентов.
Выводы
Исходя из вышеизложенного можно сделать заключение, что у пациентов, которым была проведена радиоволновая тонзиллотомия, курсовое применение в раннем послеоперационном периоде раствора кетопрофена лизиновой соли для приема внутрь имеет преимущество над разовым применением (при наличии сильной боли в горле) данной формы препарата или сиропа ибупрофена по эффективности купирования болевых ощущений в горле. Курсовое применение раствора кетопрофена лизиновой соли для приема внутрь позволяет уменьшить частоту жалоб на тошноту в первые сутки операции.
Форма препарата раствора кетопрофена лизиновой соли для полоскания горла при курсовом применении в раннем послеоперационном периоде у данной категории пациентов дает эффект в уменьшении боли в горле, сравнимый с разовым приемом обезболивающих средств внутрь, применяемых в ходе наблюдения, но уступает обезболивающему эффекту от курсового применения раствора кетопрофена лизиновой соли для приема внутрь. Также данная форма препарата не всегда удобна для применения у детей в возрасте до 10 лет.
Ни у одного пациента, находившегося под наблюдением, не было признаков серьезных нежелательных лекарственных реакций от применения вышеупомянутых лекарственных препаратов, требующих исключения пациента из исследования и оказания ему соответствующей медицинской помощи. Жалобы ряда пациентов на тошноту и рвоту, вероятно, имеют отношение к перенесенному ребенком анестезиологическому пособию, так как их отмечали у пациентов 1-й и 3-й группы независимо от факта применения обезболивающего средства. Однако в некоторых случаях нельзя исключить появление тошноты как следствие приема обезболивающего препарата.
Результаты нашего наблюдения в сопоставлении с имеющимися литературными данными позволяют сделать вывод, что курсовое применение в раннем послеоперационном периоде раствора кетопрофена лизиновой соли для приема внутрь у пациентов, которым была проведена радиоволновая тонзиллотомия, имеет преимущество над разовым применением (по факту сильной боли в горле) аналогичного препарата, сиропа ибупрофена и раствора кетопрофена лизиновой соли для полоскания горла. При этом субъективность ряда критериев для оценки эффективности данных препаратов обуславливает актуальность дальнейшего изучения вопроса особенностей применения нестероидных противовоспалительных препаратов в раннем послеоперационном периоде у детей после хирургических вмешательств на органах лимфоглоточного кольца.
Литература
- Дашевская Н. Д. Состояние здоровья детей дошкольного возраста перед поступлением в школу. Материалы IX съезд педиатров России. 2001: 176–177.
- Карпова Е. П., Тулупов Д. А., Зябкин И. В., Наумов О. Г., Керчев Б. И. К вопросу о показаниях к аденотомии у детей // Российская ринология. 2010;3:48–49.
- Borgström A., Nerfeldt P., Friberg D., Sunnergren O., Stalfors J. Trends and changes in paediatric tonsil surgery in Sweden 1987–2013: a population-based cohort study // BMJ Open. 2017; 7 (1): e013346. DOI: 10.1136/bmjopen-2016–013346.
- Muninnobpamasa T., Khamproh K., Moungthong G. Prevalence of tonsillectomy and adenoidectomy complication at Phramongkutklao Hospital // J Med Assoc Thai. 2012; Suppl 5: S69–74.
- Сидоров В. А., Агавелян Э. Г., Михельсон В. А., Лешкевич А. И., Грабовская В. А., Зябкин И. В., Щеглов А. О., Короткова П. В. Современные подходы к проведению анестезиологического пособия в детской ЛОР-хирургии // Анестезиология и реаниматология. 2005; 1: 4–9.
- Носуля Е. В., Ким И. А. Тонзиллэктомия: современные возможности послеоперационного обезболивания // Медицинский совет. 2014; 15: 36–40. DOI: https://dx.doi.org/10.21518/2079–701X-2014–15–36–41
- Borsa M., Tonon G. C., Ronchi C., Zanolo G., Canali S. Pharmacokinetics of a slow-release preparation of ketoprofen lysine in man. // Arzneimittelforschung. 1983; 33 (10): 1497–1500.
- Messeri A., Busoni P., Noccioli B., Murolo S., Ivani G., Grossetti R., Gallini C., Maestri L., Fedele G., Novellini R. Analgesic efficacy and tolerability of ketoprofen lysine salt vs paracetamol in common paediatric surgery. A randomized, single-blind, parallel, multicentre trial // Paediatr Anaesth. 2003; 13 (7): 574–578.
Е. П. Карпова, доктор медицинских наук, профессор Д. А. Тулупов1, кандидат медицинских наук В. А. Грабовская Ф. А. Федотов
ФГБОУ ДПО РМАНПО МЗ РФ, Москва
1 Контактная информация
Купирование болевого симптома у детей после тонзиллотомии/ Е. П. Карпова, Д. А. Тулупов, В. А. Грабовская, Ф. А. Федотов
Для цитирования: Лечащий врач № 1/2018; Номера страниц в выпуске: 22-25
Теги: дети, небные миндалины, послеоперационный период
Осложнения эндотрахеального наркоза
Любое оперативное вмешательство сопряжено с риском послеоперационных осложнений. Цель применения эндотрахеального наркоза — свести этот риск к минимуму. Благодаря интубационной технике введения лекарственных препаратов уменьшается риск аспирации в легкие желудочного содержимого, минимизируется риск инфицирования дыхательных путей, риск дыхательной или сердечно-сосудистой недостаточности.
Осложнения эндотрахеального наркоза, то есть осложнения, вызванные введением интубационной трубки, встречаются крайне редко. К таковым относятся травмы языка или гортани, которые бывают при интубации «на ходу» перед ургентными (неотложными) операциями. При плановых хирургических вмешательствах, к коим относятся все пластические операции, осложнений эндотрахеального наркоза не бывает.
Вывод
На основании проведенного статистического анализа сравнения двух групп пациентов, которым была произведена двусторонняя тонзиллэктомия, у пациентов, получавших помимо обезболивающего препарата кеторолак, Арника Монтана С9 (БУАРОН) для рассасывания по 5 гранул 3 раза в день со 2-го дня, существенно сокращалось время выздоровления. На это указывают, в частности, более быстрое время нормализации температуры тела, исчезновение болей и уменьшение воспалительной реакции в глотке после тонзиллэктомии. Это может положительно влиять на качество жизни в раннем послеоперационном периоде пациентов, принимающих препарат Арника Монтана С9 (БУАРОН).
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflicts of interest.
Эндотрахеальный наркоз — противопоказания
Эндотрахеальный наркоз получил очень широкое применение во всех отраслях хирургии во многом благодаря тому, что у него практически нет противопоказаний. Интубационная техника позволяет полностью контролировать жизненно важные функции, с ее помощью проводятся даже 16-часовые операции на сердце.
В контексте пластической хирургии эндотрахеальный наркоз противопоказаний не имеет. Почему? Потому что интубацию нельзя использовать только при определенных состояниях, при которых противопоказана любая операция, не связанная с устранением непосредственной угрозы для жизни. Например, эндотрахеальный наркоз противопоказан при инфаркте миокарда или пневмонии, но при никому и в голову не придет делать пластическую операцию.
Чтобы узнать больше об анестезиологических методиках, используемых при той или иной пластической операции, запишитесь на бесплатную консультацию хирурга клиники Soho Clinic.
Рекомендации по рациону питания
Сбалансированное питание является важной частью лечения рака. Если у вас появилась боль при глотании или возникли проблемы с глотанием:
- Возможно, вы не сможете принимать достаточное количество пищи. Из-за этого вы можете терять вес, или у вас возникнет упадок сил.
- Возможно, вы не сможете выпивать достаточное количество жидкости. Это может привести к обезвоживанию.
Ваш специалист по глотанию, медсестра/медбрат, врач и клинический врач-диетолог расскажут, что вам следует есть и пить во время лечения. Ваш специалист по глотанию порекомендует вам продукты и жидкости подходящей консистенции. Когда вы будете пробовать новые продукты и жидкости, следите за тем, чтобы их консистенция соответствовала рекомендованной вашим специалистом по глотанию.
Ваша лечащая команда также может порекомендовать вам прием пищевых добавок (например, Ensure®) для увеличения количества потребляемых калорий. Вы можете купить пищевые добавки в ближайшем продуктовом магазине, аптеке или заказать в Интернете.
Для получения дополнительных рекомендаций по рациону питания ознакомьтесь с материалами Правильное питание во время лечения рака и Рекомендации по соблюдению пюрированных и механически щадящих диет.
Контроль сухости во рту или густой слюны
Попробуйте воспользоваться следующими советами, если вам доставляет неприятности сухость во рту или густая слюна:
- Выпивайте 8–10 чашек жидкости в день. Достаточное количество жидкости в вашем организме поможет сделать слюну более жидкой.
- Берите с собой бутылку воды или другой жидкости, когда выходите из дома. Часто делайте из нее небольшие глотки.
- Жуйте жевательную резинку без сахара или рассасывайте леденцы без сахара. Это может стимулировать выработку слюны.
- Добавляйте соусы, подливы и другие жидкости в пищу.
- Используйте увлажнитель воздуха, чтобы помочь сделать слюну и другие выделения вашего организма более жидкими.
- Часто полощите рот в течение дня смесью 1 литра (примерно 4,5 чашек) воды, 1 чайной ложки соли и 1 чайной ложки соды. Вы можете пить смесь небольшими глотками, промывать ею рот или полоскать горло.
Вернуться к началу