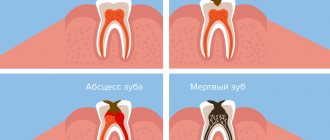
Повреждения кожи и раны – это всегда неприятно. Что уж говорить о трофических язвах – спутниках тяжелого варикоза, для которых характерно очень вялое и медленное заживления из-за нарушения питания тканей. Помочь заживить такие непростые поражения, а также ожоги, отморожения, повреждения глаз может Солкосерил.
- Мазь Солкосерил как крем для лица
- Как использовать Солкосерил и Димексид от морщин
В каких формах выпускается препарат
Производитель выпускает Солкосерил в виде мази и геля для наружного применения, а также офтальмологического геля. Кроме того, этот препарат выпускается в форме инъекций.
В качестве активного вещества во всех случаях выступает экстракт телячьей крови – гемодериват. Вспомогательные компоненты для каждой из форм выпуска индивидуальны. Так, раствор помимо действующего вещества содержит только воду для инъекций, а, например, в мазь производитель добавляет еще целый ряд составляющих: белый вазелин, метилпарагидроксибензоат, цетиловый спирт и др.
Что лучше: Метрогил Дента или Солкосерил
Оба препарата могут использоваться при лечении стоматита. Однако лучше рассматривать их не в качестве препаратов выбора, а с точки зрения комбинации двух видов гелей. Все дело в том, что стоматит чаще всего вызван бактериальным поражением тканей полости рта, что вызывает появление ран и язв. Метрогил Дента является противомикробным препаратом, обладающим выраженным антибактериальным действием. В то же время, каждый, кто хотя бы раз сталкивался со стоматитом, знает, как хочется ускорить процесс заживления язв, доставляющих сильные болевые ощущения, особенно при употреблении пищи. Солкосерил может заставить ткани как можно скорее регенерироваться, что обеспечивает оперативное затягивание ран.
Что за лекарство Солкосерил
Препарат благоприятным образом воздействует на процессы тканевого обмена. Он улучшает питание тканей в случае их повреждения, а также активирует процессы репарации и регенерации.
Солкосерил в форме инъекций применяется при обширных нарушениях кровообращения (при заболеваниях периферических вен и артерий, инсультах), мазь и желе используют для лечения язвенных поражений и медленно заживающих ран, а гель является офтальмологическим средством. Таким образом, каждая из форм выпуска выполняет собственную задачу по восстановлению поврежденных тканей.
Скорость всасывания и распределения лекарственного средства в организме, а также пути его выведения не могут быть установлены привычными в фармакологии методами из-за особенностей действующего вещества.
По результатам исследования препарата на животных фармакологическое действие развивается в течение получаса после выполнения болюсной инъекции. Лечебный эффект сохраняется на протяжении 3 часов.
Показания
Для каждой формы выпуска Солкосерила имеются индивидуальные показания.
В виде инъекций препарат назначается при выявлении у пациента:
- окклюзионной болезни периферических артерий 3 или 4 степени;
- нарушений венозного кровотока с трофическими поражениями;
- инсультов и черепно-мозговых травм, которые привели к нарушению обменных процессов в головном мозге.
Мазь и гель для наружного применения используется в комплексном лечении:
- небольших ссадин и ран;
- ожогов легкой и средней степени тяжести, отморожений;
- труднозаживающих поражений кожи: трофических язв, пролежней.
Применение глазного геля Солкосерил врачи-офтальмологи рекомендуют пациентам для лечения:
- травм роговицы и конъюнктивы, их эрозивных поражений;
- рубцов после офтальмологических операций;
- ожогов глаз различных видов;
- дистрофических поражений роговицы.
Кроме того, этот гель показан к применению в случае появлении дискомфорта при ношении контактных линз и для сокращения времени привыкания к ним.
Побочные эффекты
Применение раствора для инъекций в редких случаях может привести к развитию аллергических реакций вплоть до анафилактического шока. В этой ситуации следует немедленно прекратить использование лекарственного средства и назначить симптоматическую терапию в виде антигистаминных средств.
Помимо этого, сам процесс выполнения инъекции может быть болезненным для пациента из-за содержащего в составе калия.
При использовании мази некоторые пациенты могут отмечать появление жжения в месте нанесения.
Глазной гель Солкосерил может провоцировать кратковременное раздражение, которое не служит показанием к прекращению лечения. Развитие аллергических реакций при применении наружных форм препарата отмечается крайне редко.
Дифференциальная диагностика
Дифференциальный диагноз на ранних стадиях следует проводить со следующими заболеваниями [1, 2, 13—15]:
— при нейродермите — эпителий утолщен, уплотнен, суховат, кожный рисунок усилен с воспалительными папулами коричневато-розового цвета, кожа гиперемирована, шагреневидная, зуд проявляется и на других участках тела;
— для витилиго типично отсутствие пигментации, иногда легкий зуд, отсутствуют атрофические изменения;
— для красного плоского лишая — множественные сгруппированные папулезные высыпания с атрофическими изменениями или склерозированием с образованием келлоидоподобных рубцов;
— при сахарном диабете — выраженный зуд вульвы, ткани наружных половых органов отечны, имеют «тестоватую» консистенцию, резко гиперемированы.
Как хронический воспалительный дерматоз с длительным течением циклов «зуд—расчесы—зуд» и образованием рубцов САЛВ является пусковым фактором канцерогенеза или способствует ему. По-видимому, к развитию злокачественного новообразования вульвы предрасполагает также нарушение регуляции иммунных процессов.
Лечение
Одной из первоначальных мер является устранение раздражающих факторов, бережный уход за вульвой, лечение вторичной инфекции, местное применение эстрогенов, препятствующее атрофии вульвы и влагалища. Это заключается в соблюдении диеты (исключение острой, соленой, сладкой пищи, кофеинсодержащих продуктов, алкоголя) и правил интимной гигиены (ограничение/исключение мылосодержащих средств, дезодорантов, синтетического белья, прокладок, тампонов). При выраженных проявлениях зуда рекомендовано назначение десенсибилизирующей терапии и седативных средств [2].
Наиболее широко распространенным и рекомендуемым «золотым стандартом» лечения САЛВ является местное применение мазей с ультрапотентными кортикостероидами [16], особенно 0,05% мази клобетазола пропионата. Противовоспалительные свойства клобетазола наиболее эффективны в лечении САЛВ, что выражается в уменьшении воспаления и предотвращении прогрессирования состояния и последующего рубцевания. Топические ультрапотентные кортикостероиды являются терапией первой линии при лечении САЛВ (мометазона фуроат, клобетазола проприонат (Ib, A). В опубликованных в 2014 г. клинических рекомендациях Американской ассоциации детских и подростковых гинекологов предложено в качестве препаратов первой линии использовать глюкокортикоидные препараты высокой степени активности в длительном режиме. Они обладают следующими эффектами:
— противовоспалительный эффект;
— антигиперпластическое воздействие на пролиферирующие поверхностные слои кожи;
— антиаллергические, местноанальгезирующие и противозудные свойства;
— ингибирующее влияние на функции клеточного и гуморального иммунитета.
Суммируя рекомендации по лечению САЛВ у детей с учетом уровня доказательности, американские коллеги представили их следующим образом:
1. Терапия у пациенток с САЛВ должна начинаться с использования глюкокортикоидных препаратов высокой степени активности. Уровень II-2 B
.
2. Существуют ограниченные данные, обосновывающие возможность использования иммуномодуляторов как при неэффективности лечения, так и при отказе пациенток от препаратов с глюкокортикоидами. Уровень II-3 B.
3. САЛВ следует подозревать у детей при наличии жалоб на различные нарушения мочеотделения и дефекации, в том числе дизурию и дисхезию. Уровень C
.
У пациенток с САЛВ необходимо исключить аутоиммунные заболевания. Следует также отметить, что диагностика САЛВ у детей и подростков не требует обязательного проведения биопсии вульвы. Биопсия кожных покровов вульвы может проводиться лишь при наличии подозрительных на атипию участков кожи вульвы и перианальной области и/или при стойкой резистентности к терапии.
Пациентки с САЛВ требуют обязательного наблюдения каждые 6—12 мес для оценки жалоб, исключения изменений архитектоники вульвы и перианальной области, а также в целях профилактики возможного риска малигнизации [6].
Как было уже отмечено, при лечении САЛВ используют сверхмощные кортикостероиды клобетазол или галобетазол в виде 0,05% мазей. Поскольку рецидивы могут быть частыми, длительными и могут привести к атрофии и рубцеванию, рекомендуется долгосрочная поддерживающая терапия, считающаяся более безопасной. Поскольку рандомизированных контролируемых исследований, сравнивающих потенцию стероидов, нет, то частоту применения и длительность лечения каждому пациенту подбирают на индивидуальной основе. По результатам исследования М. Gurumurthy и соавт. [17] сообщили, что при испытании мази клобетазола пропионата полной ремиссии удалось достигнуть у 66% пациенток и у 30% был получен частичный ответ на лечение. Рубцы не прогрессировали. И, наоборот, улучшения не было у 75% пациенток без лечения, а прогрессирование рубцов наблюдалось у 35% женщин [17].
В зависимости от выраженности клинического эффекта современные топические кортикостероиды (ТКС) разделяют на четыре группы [3, 18, 19] (табл. 1):
Таблица 1. Современные топические кортикостероиды
— препараты слабой активности (гидрокортизон 1%, преднизолон 0,5%, фторцинолона ацетонид 0,0025%);
— препараты умеренного действия (алклометазона дипропионат 0,05%, бетаметазона валерат 0,025%, клобетазола бутират 0,05%, дезоксиметазон 0,05%, флуметазона пивалат 0,02 и 2%);
— препaраты сильного действия (бетаметазона валерат 0,1%, бетаметазона дипропионат 0,025 и 0,5%, бутезонид 0,25%, фторлоролона ацетонид 0,025%, фторциноид 0,05%, фторцинолона ацетонид 0,025%, триамцинолона ацетонид 0,02, 0,1% и 2%, метилпреднизолона ацепонат 0,1%, гидрокортизона 17-бутират 0,1%, мометазона флуорат 0,1%);
— препараты с очень сильной активностью (клобетазола пропионат 0,05%, дифторкортолона валерат 0,05%, галцинонид 0,1%).
Среди кортикостероидов выделяют галогенизированные (фторированные) и негалогенизированные [18—20]. Фторированные кортикостероиды (дексаметазон, бетаметазон, флуметазон, триамцинолон, клобетазол, флутиказон, флуоцинолон, флуметазон), как правило, обладают большей противовоспалительной активностью, но чаще приводят к возникновению побочных эффектов. К негалогенизированным кортикостероидам относят производные преднизолона (мометазона фуорат, метилпреднизолона ацепонат, гидрокортизона ацетат и гидрокортизона 17-бутират) [3, 20].
Слизистые оболочки вульвы относительно устойчивы к стероидам, что предполагает для достижения хорошего эффекта использование мазей с максимальной стероидной потенцией. На протяжении 2—3 мес их накладывают ежедневно, далее 3 раза в неделю тонким слоем на вульву. В окружности заднего прохода, где кожа тоньше, мазь ежедневно накладывают 4 нед с последующим переходом на трехразовое введение в неделю, а позднее — однократное или двукратное применение в неделю. Об эффективности лечения свидетельствует значительное уменьшение количества трещин, эрозий, кровоизлияний и утолщенных белых очагов. Полностью, даже при эффективном лечении, они исчезают не всегда.
Режимы дозирования могут быть использованы различные. Один из самых частых — ежедневное использование стероидов высокой и максимальной степени активности: один раз в день в течение 3 мес. У детей для избежания атрофии кожи ТКС используются еженедельно в течение 3 мес.
Применение ТКС дважды в день имеет дополнительную пользу в дебюте склероатрофического лихена. Проактивная поддерживающая терапия с двукратным использованием мази мометазона фуроата 0,1% эффективна и безопасна при поддержании ремиссии и может помочь предотвратить возникновение злокачественных изменений (Ib, A). Применение 30 г стероида максимальной степени активности должно продолжаться 3 мес.
В постменопаузе необходимо длительное, на протяжении 6 мес., применение кортикостероидов максимальной активности. За 12 нед в 77—90% наблюдений удается добиться значительного улучшения и исчезновения жалоб, а в 23% наблюдений — полного исчезновения изменений кожи. Длительное лечение позволяет поддержать ремиссию заболевания надолго. Больная должна находиться под наблюдением всю жизнь. При утолщенных гипертрофированных, резистентных к лечению очагах может быть эффективно введение в них триамцинолона [1]. Применение ТКС в сочетании с антибактериальными и противогрибковыми средствами, например гентамицином или фузидиновой кислотой и нистатином или азольными противогрибковыми средствами, может быть целесообразным при присоединении вторичной инфекции. Они могут быть использованы на короткий период времени для элиминирования инфекции (IV, C).
Аллергическая реакция к любой кортикостероидной мази может проявиться после длительного использования. Следует учитывать, что ТКС способны изменять проявления некоторых заболеваний кожи, что может затруднить постановку диагноза. Кроме того, применение ТКС может быть причиной задержки заживления ран [21].
При проведении долгосрочной местной терапии кортикостероидами в аногенитальной области выявляются серьезные побочные эффекты:
— кожное истончение;
— реакция «рикошета», возникающая при внезапном прекращении терапии и проявляющаяся в форме дерматита с интенсивным покраснением кожи и ощущением жжения;
— формирование стрий;
— развитие грибковых инфекций;
— подавление функции надпочечников в результате системной абсорбции.
Согласно результатам исследований [2], было доказано, что все побочные эффекты быстро разрешаются по мере уменьшения активности топических кортикостероидов и кратности их применения.
Подбор лечебной тактики САЛВ базируется на теоретических предположениях. Терапия пациенток, страдающих САЛВ, связана с полипрагмазией, так как должна помочь устранить одновременно явления атрофии, гиперкератоза, уменьшить микроциркуляторные нарушения, воспаление, улучшить заживление эрозий на коже вульвы и промежности. Однако нецелевое использование антисептиков, антибиотиков, противовирусных и иных групп препаратов зачастую усиливает активность патологического процесса и распространение САЛВ. При склероатрофическом лихене для предупреждения нарастающего рубцевания и раннего выявления злокачественного новообразования, риск которого не велик, но реален, необходимо длительное наблюдение. Как правило, лечение приводит к длительной ремиссии. Ее отсутствие — повод усомниться в диагнозе. Возможно осложнение контактным дерматитом как реакция на местное лечение или избыточно тщательное соблюдение гигиены, инфекцией, развитием рака вульвы. Неэффективность местной кортикостероидной терапии часто связана с нарушением режима ее применения пациенткой, в том числе в связи с непониманием или невозможностью полноценного нанесения мази из-за ожирения или артрита. Рубцы могут быть болезненными.
По данным European guideline for the management of vulval conditions 2016 г., пациентки с САЛВ нуждаются в лечении [21]. Около 10% пациенток не имеют зуда, но у них есть клинические признаки склероатрофического лихена, и они должны также лечиться (IV, C).
В последние годы ведется дискуссия среди специалистов о необходимости продолжения дальнейшего лечения при купировании первоначальных симптомов. Это связано с тем, что нет данных об активности заболевания на тот момент. Однако указано, что САЛВ может развиваться дальше и приводить к рубцеванию, несмотря на недостаток симптомов после профилактического лечения, пациентам показана непрерывная терапия в течение многих лет для предотвращения прогрессирования (IV, C).
Срок длительности наблюдения в течение 5 лет показал, что непрерывное лечение индивидуально подобранным кортикостероидом предотвращает прогрессирование симптомов, дальнейшее рубцевание и развитие карциномы соответственно в 58% наблюдений против 93,3%, в 40% против 3,4% и в 0% против 4,7% [21].
Одним из представителей современного поколения ТКС является отечественный комбинированный препарат для наружного применения — тетрадерм (табл. 2).
Таблица 2. Состав крема тетрадерма для наружного применения По фармакологическому действию он обладает противовоспалительным, антибактериальным, ранозаживляющим, противогрибковым, глюкокортикоидным действием.
Фармакодинамика
Активность препарата обусловлена фармакологическими свойствами компонентов, входящих в его состав.
Гентамицин — антибиотик широкого спектра действия из группы аминогликозидов. Обладает бактерицидным действием, активен в отношении грамотрицательных микроорганизмов: Pseudomonas aeruginosa, Aerobacter aerogenes, Escherichia coli, Proteus vulgaris, Klebsiella pneumoniae
; грамположительных микроорганизмов:
Staphylococcus aureus
(коагулазоположительные, коагулазоотрицательные и некоторые штаммы, продуцирующие пенициллиназу).
Декспантенол — производное пантотеновой кислоты. Стимулирует регенерацию кожи, нормализует клеточный метаболизм, ускоряет митоз и увеличивает прочность коллагеновых волокон. Проникает во все слои кожи. Оказывает при этом слабое противовоспалительное действие.
Мометазон — синтетический КС, оказывает местное противовоспалительное, противозудное и антиэкссудативное действие, индуцирует выделение белков, ингибирующих фосфолипазу А2 и липокортины, которые контролируют биосинтез медиаторов воспаления (простагландины и лейкотриены, клеточные медиаторы воспаления) путем торможения высвобождения их общего предшественника — арахидоновой кислоты.
Эконазол — синтетическое производное имидазола. Оказывает противогрибковое и антибактериальное действие, тормозит биосинтез эргостерола, регулирующего проницаемость клеточной стенки микроорганизмов. Он легко растворяется в липидах и хорошо проникает в ткани, активен в отношении дерматофитов Trichophyton, Microsporum, Epidermophyton,
дрожжеподобных грибов рода
Candida, Corynebacterium minutissimum,
а также
Malassezia furfur (Pityrosporum orbiculare)
, вызывающего отрубевидный лишай, и некоторых грамположительных бактерий (стрептококки, стафилококки).
Показания к применению препарата Тетрадерм
Лечение дерматозов воспалительного генеза с сопутствующей бактериальной и микотической инфекцией или высокой вероятностью присоединения вторичной инфекции (простой и аллергический дерматиты, атопический дерматит (в том числе диффузный нейродермит), ограниченный нейродермит, экзема, дерматомикозы (дерматофития, кандидоз, разноцветный лишай), особенно при локализации в паховой области и крупных складках кожи; простой хронический лишай (ограниченный нейродермит).
Способ применения и дозы
Наружно.
Крем наносят на пораженные участки кожи тонким слоем, осторожно втирая, 2 раза в сутки до достижения положительного клинического результата. Длительность лечения индивидуальна, зависит от размера, локализации поражения и тяжести заболевания и обычно составляет 1—2 нед. Более 4 нед применять тетрадерм не рекомендуется.
Препараты второй линии терапии САЛВ
Топические ингибиторы кальциневрина (ТИК) — пимекролимус, такролимус — оказывают дерматотропное, иммунодепрессивное, противовоспалительное местное действие, специфично связываются с цитозольным рецептором макрофилином-12 Т-лимфоцитов и ингибируют кальцийзависимую фосфатазу — кальциневрин. В настоящее время ТИК рекомендуются в качестве терапии второй линии при САЛВ. Крем пимекролимус 1% является иммунодепрессантом, который ингибирует активацию Т-клеток, блокируя транскрипцию ранних цитокинов, и таким образом значительно уменьшает зуд, жжение и воспаление, связанное с САЛВ. Кроме того, предотвращает высвобождение провоспалительных цитокинов, медиаторов воспаления из тучных клеток in vitro
в ответ на стимуляцию антигеном IgE, не влияет на кератиноциты, фибробласты и эндотелиальные клетки.
Несмотря на тот факт, что ТИК могут обеспечить эффективное облегчение симптомов, топический клобетазол превосходит пимекролимус в плане уменьшения воспаления и улучшения клинической картины. Однако крем пимекролимус имеет более приемлемый профиль безопасности и не вызывает кожной атрофии, хотя его использование связано с повышенным риском развития осложнений из-за подавления местного иммунитета. В результате ТИК следует назначать под наблюдением специалиста, который может контролировать потенциальный риск озлокачествления САЛВ. Учитывая доказанную эффективность и безопасность топических кортикостероидных средств, эксперты сходятся во мнении, что ТИК должны быть зарезервированы для случаев САЛВ, не отвечающих на терапию топическими кортикостероидами [2].
ТИК применяют наружно 2 раза в сутки, наносят тонким слоем на пораженные участки кожи и осторожно втирают до полного впитывания. Лечение продолжают до полного исчезновения симптомов. При первых признаках рецидива терапию следует возобновить. При сохранении симптомов заболевания в течение 6 нед следует провести повторную оценку состояния больного.
Наиболее известные формы ТИК:
1. Такролимус — мазь Протопик 0,03 и 0,1%. Среди нежелательных эффектов этого препарата: ощущение жжения и зуда, покраснение, боль, раздражение, сыпь в месте нанесения, развитие фолликулита и акне. Зарегистрированы единичные случаи малигнизации (кожные и другие виды лимфом, рак кожи).
2. Пимекролимус — крем Элидел 1%. Из побочных эффектов отмечают жжение в месте нанесения крема, развитие импетиго и кожных инфекций, ринит, крапивница.
Наиболее актуальным представляется 0,03% мазь такролимуса для эффективного лечения детей с аногенитальным склероатрофическим лихеном 2 раза в неделю, при этом возможно сокращение рецидивов (ІІІА, B). Сравнение препаратов пимекролимуса (1% крема) и клобетазола пропионата (0,05%) крема показало улучшение симптомов зуда, жжения, боли через 12 нед после появления склероатрофического лихена вульвы, при этом клобетазол был использован для быстрого купирования воспалительного процесса (Ib, A). Другие исследования пимекролимуса показали, что 42% пациенток находились в «полной ремиссии» после 6 мес применения (IIb, B). Местное раздражение было наиболее распространенным побочным эффектом при использовании такролимуса и пимекролимуса. Долгосрочные риски применения ТИК должны быть еще изучены, так как существуют опасения по поводу возможности повышения риска злокачественного развития местной иммуносупрессии при длительной терапии САЛВ [21].
Эмолленты
Одним из важных компонентов терапии САЛВ являются эмолленты (англ
. emollient — смягчающий) смягчающие и увлажняющие средства. Эти средства не содержат потенциальные аллергены, такие как пропиленгликоль и ланолин, могут минимизировать местное воспаление, увеличивают содержание влаги в роговом слое кожи, усиливают ослабленную барьерную функцию кожи и уменьшают субклиническое воспаление [2].
Согласно результатам исследования, проведенного T. Simonart и соавт. [22], выявлено, что более 50% женщин, использовавших ежедневный увлажняющий крем вместе с топическими кортикостероидами, сохраняли ремиссию на протяжении 58 мес. А более 2/3 женщин прекратили использование топических кортикостероидов оставаясь длительно на эмоллентах.
По источнику происхождения эмолленты делятся на растительные (натуральные), химические и синтетические. Растительные эмолленты — это, прежде всего, натуральные масла. Они смягчают кожу и защищают ее, делают упругой. Они абсолютно безвредны. Сюда можно отнести популярные косметические масла: персиковое, оливковое, жожоба. К химическим эмоллентам относят парафин, вазелин и мази на его основе («Прополисная», «Календула»), минеральные масла. Синтетические эмолленты получают в промышленных условиях путем проведения различных реакций и смешивания жирных кислот, эфиров и других составляющих. Это циклометиконы, диметиконы и синтетические масла. Наиболее известными и изученными являются средства линейки эмолиум, локобейз рипеа, липикар.
Эффекты воздействия эмоллентов:
— начинают действовать сразу после нанесения на кожу, снижая испарение влаги за счет эффекта окклюзии;
— при дальнейшем проникновении в роговой слой липиды замещают недостающие липиды эпидермиса и сохраняют влажность кожи на протяжении нескольких часов (среднесрочное воздействие);
— липиды достигают более глубоких слоев кожи и поступают в опустевшие «кладовые» — пластинчатые тельца, при необходимости высвобождаются для поддержания водно-липидного баланса кожи (долгосрочное воздействие).
Эстрогенсодержащие препараты
Данная группа средств
обладает пролиферативным действием, не оказывая системного эффекта на эндометрий и молочные железы [23, 24]. Крем Орниона — один из самых современных отечественных препаратов, который содержит эстриол — аналог естественного женского гормона. Эстриол применяется для коррекции дефицита эстрогенов у женщин в период пре- и постменопаузы. Эффективен при лечении урогенитальных нарушений. В случае атрофии эпителия влагалища и шейки матки, что имеет место при САЛВ, эстриол купирует эти нарушения, способствует восстановлению нормальной микрофлоры и физиологического рН влагалища, тем самым повышая устойчивость эпителия влагалища к инфекционным и воспалительным процессам. В отличие от других эстрогенов, эстриол взаимодействует с ядрами клеток эндометрия в течение небольшого промежутка времени, благодаря чему при ежедневном применении рекомендованной суточной дозы не происходит пролиферации эндометрия. Таким образом, нет необходимости в циклическом дополнительном назначении прогестагенов, а в постменопаузальном периоде не наблюдается кровотечений «отмены».
Показания к применению:
— заместительная гормональная терапия (ЗГТ) для лечения атрофии слизистой оболочки нижних отделов мочевыводящих и половых путей, связанная с дефицитом эстрогенов у женщин в постменопаузе;
— пред- и послеоперационная терапия у женщин в постменопаузе, которым предстоит или уже проведена операция влагалищным доступом;
— с диагностической целью при неясных результатах цитологического исследования эпителия шейки матки на фоне атрофических изменений (как вспомогательное средство).
Противопоказания к применению:
— установленная повышенная чувствительность к активному веществу или к любому из вспомогательных веществ препарата;
— нелеченная гиперплазия эндометрия;
— установленный, имеющийся в анамнезе или подозреваемый рак молочной железы;
— диагностированные эстрогенозависимые опухоли или подозрение на них (например, рак эндометрия);
— кровотечение из влагалища неясной этиологии;
— тромбозы (венозные и артериальные) и тромбоэмболии в настоящее время или в анамнезе (в том числе, тромбоз глубоких вен, тромбоэмболия легочной артерии, инфаркт миокарда, инсульт), цереброваскулярные нарушения;
— состояния, предшествующие тромбозу (в том числе транзиторные ишемические атаки, стенокардия) в настоящее время или в анамнезе;
— врожденная или приобретенная предрасположенность к развитию артериальных или венозных тромбозов, например дефицит протеина С, протеина S или антитромбина III;
— заболевание печени в острой стадии или заболевание печени в анамнезе, после которого показатели функции печени не вернулись к норме;
— порфирия;
— беременность и период грудного вскармливания.
Способ применения и дозы
Крем Орниона следует вводить во влагалище перед сном при помощи калибровочного аппликатора. Одна доза (при заполнении аппликатора до кольцевой метки) содержит 0,5 г крема Орниона, что соответствует 0,5 мг эстриола. Курс лечения заключается в назначении эстриола в дозе 500 мкг в сутки в течение 2—3 нед ежедневно, далее переход на поддерживающую дозу 1—2 раза в неделю. Небольшая часть разовой дозы наносится непосредственно на вульву, а остальная во влагалище дозатором. При отслоении гиперпластических бляшек — усиление болевых ощущений, которые являются быстропроходящими.
Крем Орниона может применяться как у женщин с гистерэктомией в анамнезе, так и у женщин с интактной маткой. При проведении ЗГТ для лечения атрофии слизистой оболочки нижних отделов мочевыводящих и половых путей, связанной с дефицитом эстрогенов у женщин в постменопаузе, проводится одно внутривлагалищное введение крема ежедневно в течение не более двух недель до облегчения симптомов. Далее доза постепенно снижается до поддерживающей в зависимости от клинической картины (например, одно введение 2 раза в неделю).
При пред- и послеоперационной терапии у женщин в постменопаузе, которым предстоит или уже проведена операция влагалищным доступом, пр
- Журналы
- Подписка
- Книги
- Рекламодателям
- Доставка / Оплата
- Об издательстве
- Контакты
- Политика конфиденциальности
- Издательство «Медиа Сфера»
Регистрация
- Телефон
- +7 (495) 482-4118
- +7 (495) 482-0604
- +8 (бесплатный номер по вопросам подписки) пн-пт с 10 до 18
- Почтовый адрес
- Издательство «Медиа Сфера»,
- а/я 54, Москва, Россия 127238
- Электронная почта
- [email protected]
- © 1998-2022
+7 (495) 482-4118, +7 (495) 482-0604
- а/я 54, Москва, Россия 127238″Издательство «Медиа Сфера» «
- [email protected]
© 1998-2022
- Издательство «Медиа Сфера»
Подтверждение e-mail
На отправлено письмо с ссылкой для подтверждения e-mail. Перейдите по ссылке из письма, чтобы завершить регистрацию на сайте.
Подтверждение e-mail
Войдите на сайт, используя вашу учетную запись в одном из сервисов
Регистрация для юридических лиц
Войти
Зарегистрироваться
Способ применения
Раствор
Солкосерил в форме раствора рекомендуется вводить внутривенно медленно в форме инъекции или капельным путем, предварительно разбавив его физиологическим раствором или 5% раствором глюкозы. Если внутривенное введение затруднено, допускается выполнение внутримышечной инъекции.
Для лечения венозной недостаточности препарат назначают сроком до месяца, сочетая его с нанесением наружного геля или мази на область трофических язв.
Пациентам, которые перенесли инсульт, показан курс лечения Солкосерилом продолжительностью в 5 недель. При лечении черепно-мозговых травм назначают короткие курсы длительностью в 5 дней.
Мазь и гель
Мазь и гель для наружного применения наносятся непосредственно на рану. Перед их использованием раневую поверхность тщательно дезинфицируют. При наличии гнойного отделяемого может потребоваться и хирургическая обработка.
Гель применяется для лечения мокнущих свежих раневых поверхностей. Когда область поражения начинает эпителизироваться, появляется грануляционная ткань и рана подсыхает, следует перейти к использованию Солкосерила в форме мази.
Курс лечения наружными формами препарата проводится до полного заживления раневой поверхности и формирования рубца.
Офтальмологический гель
Глазной гель закапывается в полость конъюнктивы 3-4 раза в день по одной капле. В отдельных случаях возможно применение препарата ежечасно. Курс лечения длится до полного выздоровления.
Фармакологическое действие мази
Фармакологические свойства препарата до конца не изучены. Однако во время проведенных исследований было доказано, что солкосерил обладает следующими свойствами:
- при дефиците кислорода обеспечивается его доставка к поврежденным клеткам;
- перенос глюкозы при нарушении обмена веществ;
- является катализатором образования внутриклеточного АТФ;
- обеспечивает запасание в митохондриях энергии, образовавшейся при преобразовании питательных веществ;
- поддерживает клетки при недостатке питания путем поставки высокоэнергетических фосфатов;
- препятствует либо предупреждает атипичные изменения при незначительном повреждении клеток;
- «запускает» процесс естественного восстановления клеток и тканей;
- активизирует пролиферацию (деление и образование) фибробластов, формирующих каркас соединительных волокон, и образование нитей коллагена в стенках сосудов.
Мазь нашла широкое применение в косметологии, гинекологии, офтальмологии, стоматологии.
Основные показания к применению средства
Мазь с солкосерилом рекомендуется при:
- небольших повреждениях кожи в виде ссадин;
- ожогах (кроме химических) 1-2-ой степени, которые протекают без образования экссудата;
- обморожениях 1-2-ой степени при отсутствии мокнутия раны;
- псориазе;
- для устранения сухих мозолей, натоптышей;
- для предупреждения формирования рубцов после лазерного удаления бородавок или родинок;
- атопическом и себорейном дерматите;
- «заедах» в уголках рта;
- пересыхании слизистой носа;
- в терапии ран, которые плохо заживают, включая трофические язвы и пролежни, после удаления отмерших тканей.
Как правило, сначала наносится гель с солкосерилом для лечения раневой поверхности с отделением экссудата. После того, как появятся первые признаки грануляции раны, терапию продолжают препаратом в форме мази.
Отличия мазевой формы солкосерила от гелевой
В аптеках представлены 2 формы препарата, предназначенные для наружного местного применения. Чем же они отличаются и нужно ли обращать внимания на такие нюансы?
Основные отличия форм обусловлены вспомогательными веществами. Так, солкосерил гель не включает жировые основы, ввиду чего быстро смывается теплой водой и удаляется с поверхности кожи. Благодаря этому, именно гелевая форма стимулирует формирование грануляционной ткани и устранению раневого экссудата.
При подсыхании раны и появлении признаков грануляции более правильным будет применение мази. Жирная основа препарата образует защитную пленку на поверхности раны, поэтому процесс заживления проходит заметно быстрее. Помимо этого, мазь солкосерила размягчает поверхность раны, благодаря чему удается избежать появления шрамов и других дефектов кожи.