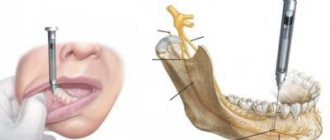
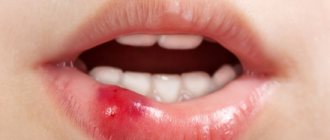
Туберальная анестезия проводится с целью блокировки задних верхних и альвеолярных нервов, принимающих участие в образовании зубных сплетений. После такого обезболивания появляется возможность безболезненного проведения манипуляций в области верхних моляров.
Кроме того, этот вид анестезии может применяться для локального обезболивания того места, где планируется операция. Туберальная анестезия известна также под названием проводникового либо периферического обезболивания.
Особенности и принцип действия проводниковой анестезии
Проводниковая анестезия представляет собой обезболивание местного действия и предполагает введение лекарственного средства в периферическую область нерва, который обеспечивает функционирование данного участка тела. Стоматологи в большинстве случаев применяют проводниковую анестезию для лечения зубов, расположенных на нижней челюсти.
Методика направлена на блокирование импульсов, передаваемых от нервов в мозг. Как только препарат попадает в нерв, чувствительность снижается до минимального уровня. Продолжительность действия анестетика зависит от используемого вещества.
Можно выделить ряд особенностей проводниковой анестезии:
- Инъекция проводится лекарственными препаратами, концентрация которых доходит до 2%. По сравнению с другими методами обезболивания содержание активных веществ находится на высоком уровне.
- Потеря чувствительности происходит не в месте введения препарата, а в нерве, который расположен на данном участке тела.
- Проводниковая анестезия имеет минимальное количество осложнений и побочных действий.
- Метод позволяет контролировать продолжительность обезболивания и область воздействия препарата.
Туберальная анестезия по методу П.М. Егорова (блокада задних верхних луночковых нервов)
Внеротовой способ Основой способа блокады задних верхних луночковых нервов по П.М. Егорову является определение индивидуальных анатомических ориентиров места вкола, направления введения и глубины погружения иглы. Для выполнения способа П.М. Егоров рекомендует использовать внеротовой путь введения иглы. При внеротовых способах местной анестезии операционное поле более доступно для обзора и выбора места вкола, имеются все условия для надежной антисептической обработки места вкола.
Показания к проводниковой анестезии
- Имплантация.
- Проведение оперативного вмешательства (удаление кист, гранулем, гнойников и доброкачественных новообразований).
- Терапия стоматологических заболеваний.
- Подготовка перед проведением хирургической операции.
- Удаление зубов или корней.
- Воспаления в ротовой полости.
- Проведение профилактических процедур с целью предотвращения пародонтологических заболеваний и кариеса.
- Невозможность использования общей анестезии.
Анестезия у резцового отверстия
Такое обезболивание проводится путем нейтрализации носонебного нерва с целью анестезии передней области слизистой оболочки твердого неба в зоне передних зубов.
Резцовое отверстие находится между передними резцами в 7-8 мм от края десны на пересечении линий, которые соединяют дистальные края срединного небного шва и шеек клыков.
Техника анестезии: пациент находится в кресле, голова его запрокинута назад, рот открыт широко. Иголку вводят в слизистую оболочку возле резцового отверстия на глубину 3-4 мм. Раствор обезболивающего средства выпускают медленно. Сам процесс ввода иголки в сосочек весьма болезненный, поэтому для подобных инъекций применяют тонкие иглы, и дополнительно проводят аппликационное обезболивание. Анестезирующий эффект достигается уже через несколько минут.
Противопоказания к проводниковой анестезии
- Плохая свертываемость крови. Эта особенность может привести к возникновению кровотечения.
- Аллергия на применяемые обезболивающие препараты.
- Нарушения работы сердечно-сосудистой системы (аритмия, ишемия, тахикардия, пороки сердечных клапанов и др.). Эти патологии не совместимы с адреналином, который может быть использован для сужения сосудов.
- Наличие воспалений или гнойников в местах введения обезболивающего препарата.
- Открытые раны, инфекционные воспаления и загрязненные раневые поверхности на конечностях пациента.
- Детский возраст.
- Нарушения психики, неустойчивый психоэмоциональный фон пациента.
- Отказ пациента от использования данного вида анестезии.
Противопоказания и побочные эффекты
Противопоказаниями к анестезии для зубов являются:
- Аллергические реакции на вещества, входящих в состав анестетиков;
- Сердечно-сосудистые заболевания в анамнезе;
- Сахарный диабет;
- Патология органов эндокринной системы;
- Некоторые виды тяжелых травм челюстно-лицевой области.
Побочные эффекты анестезии в стоматологии
ли врач профессионал своего дела, осложнения при местном обезболивании в стоматологии очень маловероятны. Есть некоторые моменты, которые беспокоят пациентов после лечения зубов и в принципе являются вариантом нормы: отек губы или припухлость щеки, боли в десне или даже головная боль в течение нескольких часов.
Однако все эти симптомы должны уйти в течение 1-3 дней после лечения. Если вы видите, что ситуация не улучшается или даже ухудшается, обратитесь к стоматологу, который проводил процедуру.
Методы введения проводниковой анестезии
Способы введения проводниковой анестезии можно разделить на 2 группы:
- Внеротовые. Применяются при наличии воспалительных очагов в полости рта. К ним можно отнести:
- Поднижнечелюстной. Обезболивающий препарат блокирует нижний альвеолярный нерв.
- Подскуловой. Препарат вводится под край дуги скулы.
- Мандибулярный. Чувствительность теряет нижнечелюстное отверстие.
После того, как анестетик будет введен в обрабатываемую область, эффект онемения наступает через 15 минут. Продолжительность анестетического действия зависит от типа используемого медикамента.
- Внутриротовые. К ним относятся:
- Аподактильный. Выполняется блокирование альвеолярного нерва.
- Торусальный. Анестетик вводится в нижнечелюстной валик. Чувствительность теряют моляры и премоляры.
- Туберальный. Анестезия вводится в область моляров, расположенных на верхней челюсти.
- Подглазничный. Применяется для блокирования чувствительности в передней стенке верхнечелюстной кости, слизистой оболочки и альвеолярного отростка.
- Нёбный. Обезболивается небо и альвеолярный отросток.
- Резцовый. Анестетик вводят между верхним клыком и резцом. Немеет твёрдое нёбо, носонёбный нерв и мягкие ткани, окружающие зуб.
При внутриротовом введении препарата эффект наступает спустя 10 минут после инъекции.
Подготовка к проводниковой анестезии
Перед тем, как выполнить операцию под проводниковой анестезией, необходимо пройти стандартное обследование. Особое внимание во время диагностики следует уделить неврологическому состоянию пациента, его психике и поведению.
Перед процедурой специалист простыми доступными словами объяснит о последовательности и способе введения анестезии, а также об ощущениях, которые могут сопровождать пациента во время обезболивания. Кроме того, врач обязательно проверит реакцию больного на препарат-анестетик, чтобы убедиться в отсутствии аллергической реакции.
Врач-анестезиолог должен следовать правилам при введении проводниковой анестезии:
- В первую очередь необходимо обезболить кожные покровы щадящим методом.
- Игла должна быть зафиксирована в строго определенном месте для того, чтобы анестетик попал в нужную область.
- Обязательно должна присутствовать парестезия. Она свидетельствует о том, что обезболивание проведено правильно, и чувствительность снизилась.
- Препараты должны вводиться по частям с аспирационными пробами для предупреждения их попадания в кровоток.
- Во время анестезии необходимо непрерывно контролировать артериальное давление и пульс пациента.
- Кабинет, в котором проводится процедура, должен быть оснащен всеми необходимыми приборами для проведения обезболивания, а также средствами реанимации и лечения возможных осложнений.
Этапы введения проводниковой анестезии
- Консультативный прием, во время которого специалист определяет наличие хронических заболеваний, оценивает результаты анализов, которые могут стать противопоказаниями к обезболиванию.
- Обнаружение нервных окончаний, которые необходимо обезболить.
- Дезинфекция области прокола кожи специальным раствором.
- Введение анестетика в определенные зоны. При этом соблюдается скорость введения обезболивающего средства и контролируется объем вводимого вещества.
- Наблюдение за пациентом после обезболивания.
- Перед началом оперативного вмешательства больному задаются контрольные вопросы для определения уровня чувствительности.
Длительность обезболивающего эффекта зависит от используемого препарата и его дозировки. Современные обезболивающие средства сохраняют эффект до 40-60 минут.
Область воздействия
Туберальный наркоз воздействует на область, начиная от десен первого коренного до первого большого коренного зуба. Игла входит в пространство между зрительным нервом и жировым телом. В некоторых случаях возможно сокращение или увеличение рабочего пространства.
Обезболивающее вводится возле альвеолярного окончания, расположенного за костью неподвижной челюсти. Действие распространяется на прилегающие слизистые ткани, заднюю часть альвеолярного отростка и непосредственно на коренные зубы (моляры).
Используемые препараты
Успех проводниковой анестезии зависит не только от техники проведения, но и от используемых лекарственных средств. Для данной методики обезболивания применяют следующие медикаменты:
- Растворы Артикаинового ряда. Обладают длительным сроком действия и высокой эффективностью. К ним относятся:
- Ультракаин.
- Септанест.
- Убистезин.
- Лидокаин. Является высокоэффективным анестетиком и при этом содержит минимльное количество токсичных веществ.
- Меливакаин. Продолжительность действия данного препарата составляет около 40 минут. Меливакаин не имеет противопоказаний к применению.
- Новокаин. Это, пожалуй, самое часто применяемое средство. Оно отличается малой токсичностью и быстрой гидролизацией в организме.
Доступ внутри ротовой полости
Большим и указательным пальцами левой руки отодвигают верхнюю губу вверх и наружу, средним пальцем придерживают место проекции нижнеглазничного отверстия. При данном виде доступа оно находится на пересечении двух осей. Одна из них, горизонтальная, проходит на 5-7 мм ниже нижнеглазничного края, а вторая, вертикальная, проходит на соответствующей стороне по оси второго верхнего премоляра. Иголку нужно ввести, отступив на 5 мм от верхнего края прикрепления переходной складки между боковым и средним резцами. Затем ее продвигают верх, вперед и наружу в направлении нижнеглазничного отверстия до упора в кость. И только там раствор анестетика выпускают.
Преимущества и недостатки проводниковой анестезии
Преимущества:
- Препарат можно ввести вне оперируемого участка.
- Анестезия отличается длительным эффектом. Специалист может осуществлять контроль продолжительности действия медикамента.
- Для достижения необходимого эффекта достаточно малых доз обезболивающих препаратов.
- Отсутствует деформация мягких тканей в оперируемой области.
- При воздействии проводниковой анестезии снижается активность слюноотделения.
- Методика является безопасной, поэтому может быть использована с 12 лет, а также в некоторых случаях у беременных и кормящих женщин.
- Стоимость процедуры является доступной.
Недостатки:
- Для того, чтобы анестезия прошла без осложнений, специалист должен обладать определенными навыками и достаточным опытом.
- Высока вероятность попадания анестетика в кровеносный сосуд.
- Ограничение применения по возрасту (только с 12 лет).
- Риск травмирования нервов или сосудов.
Возможные осложнения при местном обезболивании
Местные анестетики являются наиболее эффективными и безопасными препаратами для контроля над болью. Стоматологи Соединенных Штатов Америки используют ежегодно более 300 миллионов карпул местных анестетиков, однако количество сообщений о серьезных осложнениях невелико.
Осложнения подразделяются на местные и системные. Местные осложнения проявляются в месте вкола иглы или применения анестетика, тогда как в системные осложнения вовлекается организм в целом. К местным осложнениям относятся отлом иглы, парестезия, тризм, гематома и парез лицевого нерва; к системным — психогенная реакция на сам факт инъекции, аллергия и передозировка препарата (токсическая реакция). Ниже приведено краткое описание этих потенциальных осложнений. Местная анестезия занимает основное место среди методов контроля над болью в стоматологии. Невозможно представить и дня в хирургической практике без этих замечательных препаратов, которые предотвращают поступление вредоносных стимулов, возникающих в ходе операции, в мозг человека, где они интерпретируются как болевые. Несмотря на наличие других методов контроля над болью, включая общее обезболивание, гипноз, акупунктуру и стоматологическую электроанестезию, ни один из них не является настолько надежным и безопасным, как местная анестезия. Установлено, что, несмотря на то что, по самым скромным подсчетам, в США ежегодно при стоматологических вмешательствах используется более 300 миллионов карпул местноанестезирующих препаратов, количество серьезных осложнений, связанных с их применением, минимально. Однако при назначении препаратов проблемы могут возникать и возникают. Можно выделять два вида проблем: 1. Возникающие локально, в месте введения. 2. Системные реакции, связанные с применением препарата.
Местные осложнения Этиологическим фактором большинства местных осложнений является либо травма, связанная с продвижением иглы сквозь мягкие ткани в месте инъекции, либо вводимый в данную область раствор. Большинство локальных осложнений, связанных с применением местных анестетиков, кратковременны, хотя доставляют неудобства и беспокоят пациента. Некоторые длятся всего несколько секунд (боль и жжение при инъекции), другие — часы или даже дни (тризм, гематома, инфекция, отек, парез лицевого нерва), тогда как парестезия, обычно проходящая в течение нескольких дней, в редких случаях может быть перманентной. Отлом иглы При использовании современных одноразовых стоматологических игл из нержавеющей стали крайне редко можно столкнуться со случаем поломки иглы во время внутриротовой инъекции. Наиболее частой причиной этого является неожиданное движение пациента во время проникновения иглы в мышцу или при соприкосновении с надкостницей. Иглы меньшего размера такие, как 25 или 27, ломаются чаще, чем иглы большего размера, (например, 30). Ранее изогнутые иглы ломаются чаще. Клинически нерационально изгибать иглы, за исключением, возможно, внутрипульпарной или интралигаментарной анестезии. Сломанные иглы, легко извлекаемые обратно, не представляют никакой опасности. Только иглы, которые были введены в ткани на полную длину, в случае поломки могут оказаться неизвлекаемыми. Одним из основных правил при проведении инъекции является следующее: не вводить иглу на всю длину, за исключением случаев, при которых это абсолютно необходимо для успешного проведения данной методики. Боль или жжение при инъекции Эти проблемы практически всегда кратковременны и обычно могут быть предотвращены. Медленное введение местного анестетика повышает как безопасность, так и комфортность инъекции. Введение содержимого полной карпулы (1,8 или 2,2 мл) должно осуществляться в течение примерно одной минуты. Растворы местных анестетиков, содержащие вазоконстриктор (например, адреналин), имеют более кислую рН (примерно 3,5) по сравнению с «чистыми» препаратами (рН около 6). Введение нескольких капель «чистого раствора» перед препаратом с добавлением вазоконстриктора обеспечивает большую комфортность для пациента. Парестезия (остаточная анестезия) Большинство отмеченных случаев парестезии после оказания стоматологической помощи связано с самим вмешательством. Повреждение нижнего альвеолярного и язычного нервов происходит в результате хирургических манипуляций. При определенных обстоятельствах частота данного осложнения может составлять 22% случаев. Большинство повреждений нервов, вызываемых иглой, приводит к небольшому снижению чувствительности, которое проходит спонтанно в течение нескольких недель или месяцев и почти никогда не сопровождается поражением нерва на всем его протяжении. Хотя местные анестетики крайне редко являются причиной парестезии, было показано, что чаще это наблюдается при использовании 4% растворов анестетиков (таких, как прилокаин и артикаин), чем при применении других менее концентрированных анестетиков. Тризм Тризм — это продолжительный спазм жевательной мускулатуры. Тризм приводит к невозможности открывания пациентом рта более чем на несколько миллиметров. Несмотря на наличие множества причин, наиболее частой из них, связанной с применением местного анестетика, является травма кровеносных сосудов или мышцы в подвисочной ямке. Другими возможными причинами являются загрязнение (например, спиртом) раствора местного анестетика, кровотечение и инфицирование. Также следует добавить, что все растворы местных анестетиков обладают небольшим миотоксическим действием, в то время как некоторое повреждение тканей происходит при любом введении иглы. Тризм обычно развивается легкой степени тяжести и проходит в большинстве случаев в течение 2-3 дней. Гематома Это выход крови во внесосудистые пространства, развивающийся в случае, когда острый объект (такой как игла) повреждает, кровеносный сосуд. Наиболее вероятно возникновение гематом в богато васкуляризированных областях. Чаще гематомы развиваются при выполнении проводниковой анестезии на нижней челюсти, однако наиболее эстетически заметная гематома, захватывающая боковую часть лица от височно-нижнечелюстного сустава до нижнего края подбородка, возникает после проведения туберальной анестезии. Не всегда возможно предотвратить появление гематомы, однако риск ее развития можно свести до минимума путем соблюдения следующих рекомендаций: o никогда не используйте иглу в качестве зонда; o снижайте до минимума количество проникновений иглы в ткани; o изменяйте любую методику проведения анестезии в соответствии с особенностями анатомии пациента; o овладейте знанием нормальной анатомии места предполагаемой инъекции. Инфицирование С введением в стоматологическую практику одноразовых игл и карпулированных препаратов инфицирование в процессе проведения местной анестезии стало крайне редким явлением. Основной причиной постинъекционного инфицирования является загрязнение иглы до введения местного анестетика. Иглы до использования уже стерильны и не нуждаются в «протирании» и других манипуляциях подобного плана перед введением в ткани. Другой возможной причиной постинъекционной инфекции является введение раствора местного анестетика в ранее инфицированные области. При введении под давлением, например при интралигаментарной анестезии, сила, с которой вводится анестетик, может проталкивать зapаженный материал в прилежащие здоровые ткани, вызывая бактериемию. Отек, некроз тканей и повреждение мягких тканей Отек, развивающийся после хирургических вмешательств, редко связан с применением местных анестетиков. Ангионевротический отек, вызываемый местными анестетиками группы эфиров (такими, как бензокаин) у аллергиков может влиять на проходимость дыхательных путей, если в процесс вовлекается язык глотка или гортань. Некроз мягких тканей, также являющийся достаточно редким, наиболее вероятно отмечается после введения растворов местных анестетиков, содержащих норадреналин, в ткани неба. Норадреналин вызывает сильную и длительную ишемию, что способствует развитию стерильных абсцессов на небе. Повреждение мягких тканей, обычно при прикусывании пациентом губы или языка, наиболее часто связано с применением длительно действующих анестетиков. Самоповреждение мягких тканей наиболее часто отмечается у детей или психически и физически неполноценных взрослых и детей. Профилактика этого осложнения заключается в предупреждении родителей или сопровождающих лиц о возможности развития такого повреждения и необходимости избегать приема пищи, употребления горячих жидкостей и прикусывания губ и языка до тех пор, пока не пройдет онемение; а также в выборе местного анестетика с продолжительностью действия, соответственной планируемому вмешательству. Временный парез лицевого нерва VII пара черепномозговых нервов, лицевой нерв, является двигательным нервом для мимической мускулатуры лица. Парез этого нерва приводит к клиническим признакам мышечной слабости переднего отдела лица, включая невозможность закрыть глаз (паралич круговой мышцы глаза) и отвисание верхней губы (паралич мышцы, поднимающей верхнюю губу). При введении раствора местного анестетика под капсулу околоушной железы (расположенной позади ветви нижней челюсти) может наблюдаться блокада лицевого нерва. Это произойдет только в том случае, если во время проведения блокады нижнечелюстного нерва кончик иглы не касается кости. Развившийся в результате парез продолжается в течение длительности действия введенного анестетика на мягкие ткани (например, пять часов для лидокаина с адреналином). В течение этого периода времени защитный рефлекс века отсутствует (моргание и прищуривание глаза становится невозможным) и пациент не может закрыть глаз. Контактные линзы должны быть удалены. До прекращения пареза должна быть наложена повязка на глаз. Системные осложнения Наиболее часто встречающиеся в стоматологии реакции на применение местных анестетиков не связаны с действием данных препаратов, а обусловлены самим фактом введения местных анестетиков: это психогенные реакции. Также могут возникать две действительно связанные с применением препарата системные реакции — это аллергия и передозировка лекарственного средства (токсическая реакция). Психогенная реакция Наиболее частым неотложным состоянием, наблюдаемым в стоматологии, является потеря сознания (обморок, вазодепрессорный обморок, вазовагальный обморок). В исследовании данных 4309 стоматологов в Северной Америке, 53,9% из более 30 000 сообщений о неотложных состояниях составляли случаи потери сознания. Следует добавить, что гипервентиляция (4,3%) и «реакция на адреналин» (3%) также по происхождению являются психогенными. Анализ времени возникновения неотложных состояний показал, что 54,9% этих реакций возникает либо во время, либо в течение 5 минут после введения местного анестетика. Фактически все психогенные реакции на местные анестетики могут быть предотвращены следующим образом: — помещение всех пациентов, получающих местную анестезию, в положении лежа со слегка приподнятыми ступнями (предотвращая таким образом «падение в обморок»); — выявление страха пациента перед стоматологическими вмешательствами и контроль за ним (такой, как применение успокаивающих средств). Врачебные действия при потере сознания включают в себя правильное размещение пациента и контроль за состоянием дыхательных путей. ОСНОВНЫЕ МОМЕНТЫ ВРАЧЕБНЫХ ДЕЙСТВИЙ ПРИ ЛЮБЫХ НЕОТЛОЖНЫХ СОСТОЯНИЯХ П — Положение пациента Без сознания — лежа со слегка приподнятыми ступнями В сознании — положение, удобное для пациента В — Верхние дыхательные пути Без сознания — контроль и поддержание проходимости В сознании — контроль проходимости Д — Дыхание Без сознания — контроль и при необходимости искусственная вентиляция В сознании — контроль за дыханием К — Кровообращение Без сознания — контроль и проведение при необходимости непрямого массажа сердца В сознании — контроль за кровообращением О — Определенные манипуляции Диагноз Лечение Препараты неотложной помощи и/или вызов службы неотложной помощи. Аллергия Реальные, задокументированные и повторяющиеся аллергические реакции на местные анестетики группы сложных эфиров представляют собой достаточно частое явление, тогда как аллергия на амидные местные анестетики (табл. 1) встречается настолько редко, что может считаться практически несущественной. Таблица 1.
| Местные анестетики группы сложных эфиров и амидов | |
| Группа сложных эфиров | Амидные анестетики |
| Прокаин (новокаин) Тетракаин (дикаин) 2-хлорпрокаин Пропоксикаин Кокаин | Лидокаин Мепивакаин Прилокаин Артикаин Бупивакаин Этидокаин |
Очень часто пациент сам сообщает об аллергии,(например:»Доктор, у меня аллергия на новокаин»). Подозревая аллергию на местные анестетики, врач должен: — всегда верить пациенту и не назначать никаких местных анестетиков, включая аппликационные; — выяснить, что же в действительности произошло во время «аллергической реакции». Сбор анамнеза должен включать в себя следующие вопросы: 1. Опишите Вашу реакцию: зуд, крапивница, появление сыпи, потеря или нарушение сознания, головокружение, испарина. 2. Какое было проведено лечение? Адреналин, антигистаминные препараты, кортикостероиды, кислород, нашатырный спирт, или лечения не потребовалось. 3. В каком положении Вы находились во время реакции? Лежа, сидя или полулежа. Знание признаков и симптомов аллергии поможет врачу-стоматологу быстро отличить истинную аллергическую реакцию от более часто встречающейся психогенной. При наличии любых сомнений у пациента или врача не назначайте местные анестетики. Для определения истинной природы реакции могут потребоваться аллергологические пробы, проводимые анестезиологом или аллергологом. Несмотря на то, что аллергия на амидные анестетики встречается редко, у значительного количества людей выявляется аллергия на антиоксидант, натрия (мета) бисульфит, присутствующий в каждой карпуле местноанестезирующего раствора с содержанием вазоконстриктора (таких, как адреналин, норадреналин, фелипрессин). Значительное количество больных аллергической формой бронхиальной астмы имеют аллергию на бисульфит. Сульфиты также содержатся в сушеных фруктах и винах. При наличии документированной аллергии на сульфиты может быть использован любой «чистый» раствор местного анестетика (например, 3% мепивакаин). Таблица 2.
| Объемы местноанестезирующих растворов, рекомендованные для внутриротового применения | ||
| Техника анестезии | Объем для взрослых (мл) | Объем для детей (мл) |
| Инфильтрационная (супрапериостальная) | 0,6 | 0,3 |
| Блокада нижнего альвеолярного нерва | 1,5 | 0,9 |
| Мандибулярная анестезия по Гоу-Гейтсу | 1,8 | 0,9 |
| Ментальная анестезия | 0,6 | 0,45 |
| Туберальная анестезия | 0,9 | 0,45 |
| Инфраорбитальная | 0,9 | 0,45 |
| Анестезия у большого небного отверстия | 0,45 | 0,2 |
| Резцовая анестезия | 0,2 | 0,2 |
| Блокада верхнечелюстного (2-я ветвь) нерва | 1,8 | 0,9 |
Передозировка (токсическая реакция) Реакции передозировки возникают в случае, когда сывороточный уровень местного анестетика в центральной нервной системе или миокарде повышается до уровня, при котором препарат может оказывать потенциально жизненно-угрожающее действие. Эта реакция продолжается до тех пор, пока уровень препарата в этих органах-«мишенях» не упадет ниже токсического. Существует несколько причин, в результате которых достигается этот слишком высокий уровень: — быстрое внутрисосудистое введение; — применение слишком высоких доз; — быстрое всасывание с места введения; — неспособность к нормальной биотрансформации препарата; — неспособность к нормальной экскреции препарата. Наиболее частыми в стоматологической практике являются первые три причины возникновения передозировки. Передозировка, обусловленная внутривенным введением, может быть предотвращена путем выполнения аспирационных проб до и во время каждого проведения местной анестезии. Важным моментом является также скорость введения местного анестетика. Идеальная скорость для введения лекарств — 1 мл/мин. Для стоматологических вмешательств рекомендована скорость, не превышающая одной карпулы (1,8 или 2,2 мл) в минуту. Применение слишком большого количества местного анестетика стало наиболее частой причиной серьезной передозировки местноанестезирующих препаратов в стоматологии. Хотя большинство проблем связано с детской практикой (при лечении не в детском, а во взрослом стоматологическом отделении), у взрослых пациентов также отмечается значительная заболеваемость и смертность от высоких доз местных анестетиков. Передозировки местного анестетика вследствие превышения его дозы можно избежать путем выполнения нескольких простых правил: — использовать только тот объем препарата, который требуется для данной методики анестезии (табл.2); — всегда добавлять вазоконстриктор (например, адреналин) в раствор местного анестетика, за исключением случаев, когда существуют серьезные причины для его исключения; — при лечении пациентов с небольшим весом (дети или пожилые) не превышать рекомендуемой дозы местных анестетиков, основанной на расчете в соответствии с массой тела пациента (табл. 3). Практически все реакции передозировки, обусловленные местными анестетиками, предотвратимы, если стоматолог следует простым рекомендациям, изложенным выше. В тех редких ситуациях, когда реакция передозировки все-таки развилась, следование основным правилам оказания неотложной помощи приводит к успешному выведению пациента из этого состояния практически во всех случаях. Таблица 3.
| Максимально рекомендованные дозировки местных анестетиков | ||||||
| Препарат | % | Мг/мл | Мг/карпул (2,2мл) | Мг/кг | Мг/lb | Абсолютный максимум (мг) |
| Артикаин | 4 | 40 | 88 | 7,0 — взросл 5,0 — дети | 3,2 — взросл. 2,3 — дети | 500 |
| Лидокаин | 2 | 20 | 44 | 4,4 | 2,0 | 300 |
| Мепивакаин | 2 | 20 | 44 | 4,4 | 2,0 | 300 |
| Мепивакаин | 3 | 30 | 66 | 4,4 | 2,0 | 300 |
| Прилокаин | 3 | 30 | 66 | 6,0 | 2,7 | 400 |
| Бупивакаин | 0,5 | 5 | 11 | 1,3 | 0,6 | 90 |
Заключение Местные анестетики являются основой методов контроля над болью в стоматологии, используемых для обратимой блокады периферической нервной передачи. При применении препаратов всегда следует помнить о том, что любые лекарства потенциально могут оказывать вредное воздействие на организм. Все стоматологи, допущенные к работе с местноанестезирующими препаратами, должны быть осведомлены о возможности возникновения этих проблем и быть готовы справиться с ними быстро и эффективно. ОБСУДИТЬ В ФОРУМЕ
Источник: Журнал «Клиническая стоматология» №1, 2000
Зарегистрируйтесь и войдите на сайт, чтобы иметь возможность оставлять комментарии
JComments
Возможные осложнения
В практике специалистов клиники «Мир стоматологии» тяжелые осложнения после проводниковой анестезии возникают в исключительно редких случаях. К негативным эффектам относятся нейропатия и неадекватная реакция организма на вводимый препарат. К осложнениям, которые являются нормальными и проходят самостоятельно, относятся:
- Слабость в мышцах.
- Эффект мурашек.
- Частичная потеря чувствительности.
Вышеперечисленные симптомы бесследно исчезают максимум через месяц после процедуры. Поврежденные нервы полностью восстанавливаются.
Техника проведения анестезии.
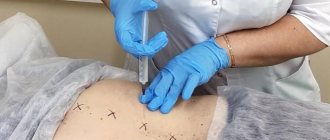
Операционное поле как с правой, так и с левой стороны ощупываем левой рукой, а проводим инъекцию всегда правой рукой.При проведении внеротовой бугорной проводниковой анестезии с правой стороны поворачиваем голову больного влево, а при оперировании с левой стороны — вправо.
При инъекции с правой стороны кладем указательный и большой пальцы левой руки сверху вниз на ткани, покрывающие скуло-альвеолярный гребень так, что указательный палец прощупывает переднюю поверхность названного гребня, а большой — угол, образуемый нижним краем скуловой кости и скуло-альвеолярным гребнем, и заднюю поверхность гребня.
Этими же пальцами стараемся оттягивать вниз мягкие ткани и фиксировать их (особенно большим пальцем) насколько возможно к поверхности верхней челюсти, позади скуло-альвеолярного гребня. Иглу берем крепкую, диаметром в 0,75 мм и длиной 4-5 см. Укол делаем у названного угла сразу до кости (задняя поверхность гребня). Выпускаем тут же немного обезболивающего раствора и отсюда направляем иглу в глубь тканей не слишком косо вверх, внутрь и назад на 2-2,5 см.
При инъекции с левой стороны кладем большой палец на переднюю поверхность скуло-альвеолярного гребня и указательный — на (скуло-альвеолярный) угол и заднюю поверхность гребня (рис. 84). Этими пальцами мягкие ткани щеки оттягиваем вниз и придавливаем на этот раз (главным образом, указательным пальцем) к поверхности челюсти позади гребня. Дальше все идет так же, как и при анестезии с правой стороны.