При лечении зубов практически ни одна манипуляция не обходится без обезболивания.
На данный момент есть много видов и подвидов анестезии, которые различаются препаратами, методами введения и областями использования.
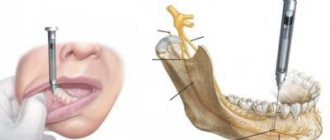
Анестезия в стоматологии торусальная – это анестезия, которую проводят на нижней челюсти для блокировки нервных волокон. При этом сама анестезия ставится в области торуса – валика на нижней челюсти, отсюда и ее название. За счет этого можно обезболить зубы на нижней челюсти небольшим количеством препарата.
Показания к торусальной анестезии
Показаниями к данному методу местной анестезии являются:
- Лечение зубов на нижней челюсти
- Наложение шины на нижнюю челюсть после травматизации
- Удаления на нижней челюсти
- Лечение перикоронарита
- Очищение гнойных очагов
- Удаление опухолей
- Операции в области ВНЧС
К противопоказаниям можно отнести все обычные противопоказания для местной анестезии – аллергию, некоторые психические и системные заболевания, а также психологическое состояние пациента – если вы сильно боитесь уколов, то, возможно, вам стоит подобрать другой тип обезболивания во время лечения.
Иннервация и анатомические ориентиры
Нижняя челюсть: Основные особенности и ориентиры. Самая мощная и крупная кость лицевого черепа. Состоит из 2 толстых пластин кортикальной кости: язычной и буккальной.
Зубы располагаются в подковообразном теле нижней челюсти. От угла вверх отходит ветвь нижней челюсти. Венечная вырезка представляет собой выемку (вогнутость) на передней поверхности ветви нижней челюсти, применяемую для определения локализации отверстия нижней челюсти, которое обычно расположено на уровне окклюзионной плоскости.
Иннервация:
• Нижний альвеолярный нерв проникает в толщу нижней челюсти через отверстие нижней челюсти
• Язычный нерв попадает в ротовую полость проходя напротив язычной бугристости
• Щечный нерв лежит на щечном выступе
Виды анестезии торусальной в стоматологии
Есть две основных методики проведения этого типа анестезии:
- По Вазирани-Акинози
- По Гоу-Гейтсу
Технику Вазирани-Акинози используют только если все остальные методы обезболивания уже испробованы и не сняли чувствительность в достаточной степени.
Плюсом именно Вазирани-Акинози является эффективное обезболивание в случае наличия более 3 нервов в зубе, а в минусы стоит отнести сложную методику выполнения.
Методика по Гоу-Гейтсу – более распространенная, хотя также не так проста для применения.
Осложнения торусальной анестезии
При проведении торусальной анестезии доктор должен хорошо владеть техникой и иметь возможность беспрепятственно произвести вкол в нужное место. Поэтому если пациент недостаточно широко открывает рот – то игла может сместиться при уколе, что приведет к неполному онемению зоны действия анестезии.
Также может образоваться небольшая внутренняя гематома вследствие ранения мелких сосудов иглой.
Один из специфических рисков именно торусальной анестезии – это нарушение дыхания. Это редкое осложнение и наши доктора знают порядок действий, то есть что делать, если они заметят нарушение дыхание у своего пациента.
Нестандартные техники анестезии. Анестезия над надкостницей. Анестезия по Гоу-Гейтсу
Во время анкетирования, наиболее часто используемыми способами обезболивания на верхней челюсти практикующие специалисты отмечали инфильтрационную анестезию, в т.ч. наднадкостничную (многие называют ее неправильно «поднадкостничная»), проводниковую анестезию, в т.ч. небную и резцовую, интралигаментарную и внутрипульпарную. Интралигаментарная анестезия, которую мы относим к пародонтальным методам анестезии, и внутрипульпарная, имеют много общего на верхней и на нижней челюстях и поэтому будут рассмотрены вместе в конце нашего издания. Проводниковая анестезия на верхней челюсти носит название туберальной анестезии. Мы рекомендуем использовать анестезию наружным доступом по Егорову; подглазничная или инфраорбитальная анестезия выполняется, в основном, для блокады при лечении невралгии тройничного нерва и для манипуляций на верхнечелюстной пазухе. При работе с препаратами артикаинового ряда, необходимость в проводниковой анестезии на верхней челюсти отпадает, т.к. эти препараты обладают очень высокой диффузионной способностью и максимальной концентрацией среди остальных анестетиков _ 4%. Проводниковая анестезия может быть вполне заменена на инфильтрационную (наднадкостничную).
Анестезия над надкостницей
Анестезия над над костницей относится к инфильтрационному типу местной анестезии и обеспечивается за счет хорошей диффузии 4% раствора ультракаина через мягкие и костные ткани к блокируемым нервам.
Поскольку латеральная поверхность альвеолярного отростка верхней челюсти тонкая и образована пористой костной тканью, то растворы достаточно легко проникают через нее. Поэтому эффективная блокада луночковых нервов любого зуба на верхней челюсти может быть достигнута созданием депо ультракаина у верхушки зуба.
Техника инфильтрационной анестезии зуба на верхней челюсти практически не зависит от места его расположения. Иглу вкалывают в переходную складку между обезболиваемым зубом и зубом, расположенным медиальнее, и продвигают до места, расположенного несколько выше верхушки обезболиваемого зуба, где медленно, предупреждая вздутие слизистой оболочки, вводят 0,5 мл раствора. Для удобства применения препарата, карпулы ультракаина имеют необходимую градуировку для четкого определения вводимой дозы анестетика. В каждом случае глубина погружения иглы определяется длиной корня зуба. Эта длина составляет для любого зуба 12_14 мм за исключением клыка, у которого корень на 2_3 мм длиннее. Еще одним ориентиром для определения глубины погружения иглы является длина зуба, которая включает длину коронки и длину корня зуба. При использовании этого ориентира можно избежать ошибки определения глубины погружения, которая обусловлена оголением шейки зуба в результате пародонтальных процессов. Средняя длина зуба на верхней челюсти составляет 21_23 мм, при этом длина центральных резцов больше на 1_3 мм, а длина клыков _ на 4_5 мм. В связи с такими размерами для проведения анестезии над надкостницей следует использовать тонкую иглу диаметром 0,3_0,4 мм и длиной 16_25 мм. Кончик иглы при введении следует ориентировать срезом к кости, для направления вводимого раствора в костные ткани. Не следует стремиться вводить иглу под надкостницу, т.к. ее богатая иннервация приведет к резкому увеличению болезннности не только вкола иглы, но и введения растворае под надкостницу, а также к постинъекционным осложнениям. Благодаря высокой диффузионной способ_ ности ультракаина, введение раствора под надкостницу не создаст значительных преимуществ по сравнению с его депонированием под слизистую оболочку. Анестезия первого верхнего моляра, который расположен у основания скулоальвеолярного гребня, имеет следующие особенности. Поскольку в этом месте латеральная поверхность костной пластинки имеет большую толщину, препятствующую диффузии раствора, то инъекцию проводят на удалении от этого места по обе стороны от скулоальвеолярного гребня. Введение местноанестезирующего раствора у верхушки второго премоляра позволяет достичь эффективной блокады нервов медиального щечного корня первого моляра. Для обезболивания дистального щечного корня следует ввести несколько большее количество анестетика (до 1 мл ультракаина) непосредственно за скулоальвеолярным гребнем у его верхушки. При хирургических вмешательствах возникает необходимость в обезболивании дополнительно слизистой оболочки с небной стороны альвеолярного отростка, даже при работе с ультракаином. Для этого, кроме инъекции у верхушки корня над надкостницей с вестибулярной стороны, также вводят раствор с небной стороны. Как правило, местом ведения раствора в этом случае является угол, образуемый небным и альвеолярным отростками верхней челюсти, напротив обезболиваемого зуба. Исключение составляют резцы, у которых такое место совпадает с резцовым отверстием, а также второй и третий моляры, где с таким местом совпадает большое небное отверстие, куда и следует вводить раствор.
Необходимо указать еще одну особенность, которая возникает при проведении анестезии над надкостницей у клыков верхней челюсти. Поскольку длина корня у клыков большая, то проекция их верхушки на переднюю поверхность верхней челюсти располагается рядом с подглазничным отверстием. Поэтому вводимый раствор может проникать внутрь подглазничного канала, что приведет к блокаде передних верхних луночковых нервов, которые иннервируют резцы и ткани передней поверхности верхней челюсти.
В заключение следует отметить, что применение современных высококонцентрированных растворов местных анестетиков (4% раствор артикаина) обязывает врача использовать небольшие их количества (0,5_0,6 мл раствора ультракаина). Поэтому, при проведении анестезии над надкостницей, от врача требуется более точная ориентация и определение места инъекции, чем это рекомендовалось ранее, когда техника аналогичного способа анестезии предполагала введение нескольких миллилитров раствора с образованием инфильтрата над верхушками нескольких зубов. В связи с этим можно сказать, что современная техника инфильтрационной анестезии сближается по требованиям с техникой проводниковой анестезии: эта техника основывается на направленном введении меньшего количества раствора. Таким образом, анестезия над надкостницей обеспечивает технически простое, эффективное и безопасное обезболивание. Нас не затруднит еще раз отметить важность проведения аспирационной пробы.
Основные показатели анестезии при работе ультракаином представлены в таблице 1.
Таблица 1.
Основные показатели анестезии при работе ультракаином на верхней челюсти при использовании наднадкостничной анестезии.
| Группы зубов | Рекомендуемая канюля (диаметр и длинна) мм | Количество анестетика мл | Латентный период сек | Длительность анестезии мин | Успешность анестезии % |
| Резцы и клыки | 0,3-0,4 длинной 25 | 0,4-0,5 | 60-70 | 20-25 | 97-99 |
| Премоляры | 0,3-0,4 длинной 16-25 | 0,4-0,5 | 60-80 | 20-30 | 99 |
| Моляры | 0,3-0,4 длинной 16-25 | 0,5-0,7 | 100-120 | 20-35 | 98-99 |
Перечень процедур: оперативное вмешательство на мягких тканях, препарирование твердых тканей под коронку, цистэктомия, вскрытие поднадкостничных абсцессов, лечение периодонтита и депульпирование, операция удаления одного или нескольких зубов, резекция верхушки корня зуба, остеотомия, реставрация, операция имплантации, а также все стоматологические вмешательства для санации полости рта.
Анестезия на нижней челюсти
Особенность анатомического строения нижней челюсти заключается в том, что наружная и внутренняя поверхности тела нижней челюсти состоят из плотных слоев компактного вещества, которое практически не имеет отверстий. В этих условиях диффузия местноанестезирующих растворов вглубь костной ткани к луночковым нервам затруднена. Поэтому для эффективного обезболивания большинство стоматологов используют проводниковую анестезию. Для эффективного и безопасного выполнения проводниковой анестезии необходимо хорошо знать анатомические особенности взаиморасположения чувствительных нервов и кровеносных сосудов. Для избежания попадания в сосуд, развития кровотечения или гематомы, необходимо неукоснительно выполнять аспирационную пробу, о которой было рассказано выше.
Инфильтрационная анестезия может с успехом проводиться пациентам до 55_60 лет в пределах от 3 до 3 зуба в виде анестезии над надкостницей, схему проведения которой мы описывали выше. При оперативных вмешательствах на мягких тканях, возможно, использовать подслизистую анестезию, а для работы с каналами _ внутрипульпарную. Из всех широко известных способов блокады нижнечелюстного нерва наиболее эффективным признан способ, который в 1973 году был предложен австралийским стоматологом_практиком Гоу_Гейтсом (G.A.E.Gow_Gates, 1973). По оценкам различных исследователей, эффективное обезболивание при применении этого метода достигается в 90_98% случаев, что заметно выше, чем при применении других способов. Положительные аспирационные пробы составляют от 1,6% до 1,9% случаев, что почти в 10 раз меньше, чем при других способах анестезии.
Местные постинъекционные осложнения (гематомы, затрудненное открывание рта) возникают настолько редко, что даже не оцениваются авторами в процентном числе случаев. Кроме того, одной инъекцией 1,8_2,2 мл местноанестезирующего раствора при способе Гоу_Гейтса удается достичь обезболивания не только нижнего луночкового, но и язычного, челюстно_подъязычного, ушно_височного нервов, а также в 65_75% случаев и щечного нерва.
Наибольшая сложность, по нашему мнению, при изучении данной анестезии, возникает при ориентировании направления погружения иглы в ткани. Для преодоления этой <11> сложности мы предлагаем использовать следующий мануальный прием, который представляется нам более практичным (С.А.Рабинович, Московец О.Н., 1999). Удерживая шприц в правой руке, указательный палец левой руки помещают в наружный слуховой проход или на кожу лицевой части головы непосредственно впереди нижней границы козелка уха у межкозелковой вырезки. Контролируя по ощущениям указательного пальца левой руки перемещение головки мыщелкового отростка на суставной бугорок в процессе широкого открытия пациентом рта, определяют шейку мыщелкового отростка и направляют иглу в точку перед концом указательного пальца, что также будет соответствовать и направлению на козелок.
Описанный мануальный прием не требует тщательного зрительного контроля, построения пространственных образов и успешно выполняется при наличии удовлетворительной координации движений, как и сведение указательных пальцев двух рук с закрытыми глазами. Благодаря выбору точки вкола и целевого пункта, а также перемещению анатомических образований при широком открывании рта, весь путь продвижения иглы лишен как мышц, так и крупных нервнососудистых пучков. Единственный крупный кровеносный сосуд _ внутренняя верхнечелюстная артерия _ остается ниже пути продвижения иглы, располагаясь в вырезке нижней челюсти (Bennett C.A., 1984), а при широко открытом рте прижимаясь к кости. Благодаря этим анатомическим особенностям, подведение иглы к шейке мыщелкового отростка не сопровождается значительным травмированием тканей и не вызывает постинъекционных осложнений. Таким образом, проведенный анализ особенностей способа местной анестезии нижнечелюстного нерва по Гоу-Гейтсу объясняет его высокую эффективность и безопасность, а также позволяет уточнить ряд положений в технике его выполнения.
Техника выполнения блокады нижнечелюстного нерва по Гоу-Гейтсу в нашей модификации:
1. Пациента располагают в горизонтальном или полугоризонтальном положении. Это положение не только удобно для проведения анестезии по способу Гоу-Гейтса, но и более физиологично для профилактики неотложных состояний у пациента вследствие возможных рефлекторных изменений тонуса кровеносных сосудов. 2. Стоматолог располагается с правой стороны от пациента. Более точное расположение стоматолога определятся тем, с какой стороны у пациента предполагается осуществить анестезию. Если на правой стороне челюсти пациента, то стоматологу удобнее встать в положение, которое соответствует положению 8 часов на циферблате, который несложно себе представить, стоя у ног пациента. При этом голову пациента надо попросить повернуть к стоматологу, чтобы хорошо видеть крыловидно_ челюстное углубление на стороне инъекции в глубине открытого рта. 3. Если анестезия будет выполнена на левой стороне челюсти пациента, то стоматологу удобнее встать в положение, которое соответствует положению 10 часов на так же расположенном циферблате. При этом голову пациента надо попросить повернуть несколько от стоматолога по аналогичным соображениям. 4. При открытом рте пациента обработать слизистую в месте предполагаемого вкола в крыловидно-челюстном углублении, вначале высушив ее, а затем обезболив с помощью аппликационного анестетика. Наносить анестетик следует точечно, устранив через 2_3 минуты его остатки. 5. Дополнительным приемом для снижения травматизации тканей и профилактики сосудистых реакций во время инъекции может быть следующий. Перед прокалыванием слизистой попросите пациента сделать глубокий вдох и задержать дыхание. Задержка дыхания уменьшит количество возможных нежелательных движений пациента во время продвижения иглы к целевому пункту. Предварительная дополнительная вентиляция легких во время глубокого вдоха увеличит насыщение крови кислородом и приведет к небольшому увеличению частоты сердечных сокращений за счет кардио-респираторного рефлекса, что увеличит кровенаполнение сосудов. 6. Взяв шприц в правую руку, помещают его в угол рта, противоположный стороне инъекции, отводя слизистые ткани щеки на стороне инъекции большим пальцем левой руки, помещенным в рот. Просят пациента широко открыть рот, контролируя степень его открытия по выходу мыщелкового отростка на суставной бугорок. Движение мыщелкового отростка, как уже описывалось, прослеживают по ощущениям под указательным пальцем левой руки, помещенным перед козелком или в наружный слуховой проход. Иглу направляют в крыловидно_челюстное пространство, медиальнее сухожилия височной мышцы в то место, где предварительно была проведена аппликационная анестезия. 7. После глубокого вдоха и задержки дыхания пациентом делают прокол слизистой и иглу продвигают медленно до ее упора в кость _ латеральный отдел мыщелкового отростка, за которым располагается кончик указательного пальца левой руки. Глубина продвижения иглы составляет в среднем 25 мм. Достижение кости соответствует расположению кончика иглы в целевом пункте. Если это произошло, то иглу медленно выводят до слизистой поверхности и повторяют ориентацию иглы и ее продвижение к целевому пункту. 8. В том случае, если целевой пункт достигнут успешно, отводят иглу на 1 мм назад и обязательно проводят аспирационную пробу. При отрицательном результате аспирационной пробы медленно вводят 1,7 мл (1 карпула) анестезирующего раствора, сосредоточив свое внимание при этом на состоянии пациента. 9. После введения анестезирующего раствора иглу медленно выводят из тканей. Пациента просят не закрывать рот в течение еще 2_3 минут для того, чтобы местноанестезирующий раствор пропитал окружающие ткани в том анатомическом соотношении, в которое они приходят при открытии рта. Как уже отмечалось, в большинстве случаев при этой анестезии блокируется и щечный нерв. Однако, по нашему мнению, целесообразно всегда делать дополнительно анестезию щечного нерва перед вмешательством, не причиняя беспокойство пациенту в случае недостаточного блока этого нерва. Таким образом, приведенное описание способа местной анестезии нижнечелюстного нерва по Гоу_ Гейтсу, а также разработанные мануальный прием и дополнительные четкие вне_ и внутриротовые ориентиры, незначительное число местных и системных осложнений и высокий процент положительных результатов _ 98% (при работе с ультракаином) будут, как мы надеемся, способствовать более широкому распространению этого эффективного и безопасного способа в нашей стране.
Необходимо отметить, что резцы и клыки на нижней челюсти обезболиваются с помощью наднадкостничной анестезии, а основные показатели анестезии при работе ультракаином представлены в таблице 2.
Таблица 2.
Основные показатели анестезии при работе ультракаином на нижней челюсти при использовании блокады нижнечелюстного нерва по Гоу_Гейтсу с нашими усовершенствованиями (премоляры и моляры) и инфильтрационной анестезии у пациентов до 50 лет (резцы и клыки).
| Группы зубов | Рекомендуемая канюля (диаметр и длинна) мм | Количество анестетика мл | Латентный период сек | Длительность анестезии мин | Успешность анестезии % |
| Резцы и клыки | 0,3-0,4 длинной 16-25 | 0,6 | 1,5 | 25-30 | 97-98 |
| Премоляры | 0,3-0,4 длинной 42 | 1,7 (карпула) | 7,1 | 45-60 | 98 |
| Моляры | 0,3-0,4 длинной 42 | 1,7 (карпула) | 6,7 | 45-60 | 98 |
Перечень процедур: оперативное вмешательство на мягких тканях, препарирование твердых тканей под коронку, цистэктомия, лечение периодонтита и депульпирование, операция удаления одного или нескольких зубов, реставрация, вскрытие поднадкостничных абсцессов, операция имплантации, резекция верхушки корня зуба, остеотомия, а также все стоматологические вмешательства для санации полости рта и другие стоматологические хирургические вмешательства