Резюме
Реконструкция и реабилитация пациентов с дефектами верхней челюсти являются наиболее трудной в реконструктивной челюстно-лицевой хирургии, занимающие умы хи-рургов-онкологов, работающих в данном направлении, микрохирургов, пластических хирургов и стоматологов-ортопедов, занимающихся челюстно-лицевым и соматотропным протезированием.
Принципиальной разницы между пациентами, которым выполнено анатомическое воссоздание альвеолярного отростка верхней челюсти, а также опора носа микрохирургическими трансплантатами с пациентами, которым выполнено челюстно-лицевое протезирование обтурационными конструкциями заключается в увеличении объема дыхательного пространства, улучшении речи, отсутствии атрезии, частых ОРВИ и, принципиально, в отсутствии регулярных перебазировок окончательных ортопедических работ [1]. Важным отличием также является отсутствие подвижности протезов на дентальных имплантатах, что позволяет избежать хронической травмы окружающих тканей.
В данной статье описан опыт реабилитации пациентов с дефектами верхней челюсти при помощи малоберцового и китайского кожно-костных лоскутов с дальнейшей пластикой костных и мягких тканей в целях создания условий для дентальной имплантации, ортопедических условий и особенности несъемного протезирования данной группы пациентов.
Описаны разработанные протоколы применения того или иного трансплантата на сосудистой ножке с точки зрения типа дефекта и дальнейшего восстановления костных сочленений, а также меры по формированию анатомически близких к нормальным условиям для имплантации и протезирования зубов пациентов с реконструированной верхней челюстью.
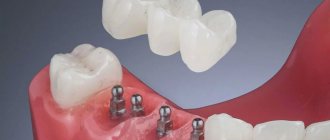
Протезирование при помощи имплантатов
На сегодняшний день имплантация представляет собой наиболее эффективную методику восстановления зубного ряда. Имплантаты можно устанавливать как при частичной, так и при полной адентии.
Имплантат играет роль прочного искусственного корня. Его вживляют в костную ткань. На него крепят опору, необходимую для того, чтобы надеть коронку. Имплантат при правильном уходе служит пациенту на протяжении всей жизни. Замены могут потребовать исключительно коронки.
Огромным преимуществом такого метода является то, что костная ткань не атрофируется после удаления зуба. В современной стоматологии имплантация может быть выполнена за одну операцию – сразу же после удаления зубной единицы на ее место вживляется имплантат.
Введение
верхняя челюсть является наиболее сложной областью в реконструктивной челюстно-лицевой хирургии, в большей степени, чем другие отвечающая за внешний вид, и в связи с наличием таких органов и анатомических образований как глаза, скуло-глазничный комплекс, зубы.
Верхняя челюсть является опорой для нижней челюсти с точки зрения неподвижного вместилища антагонистов, также зоной концентрации воздухоносных полостей и комплекса контрфорсов. Дефекты и деформации этой зоны ведут к обезображиванию и ограничивают или делают невозможными такие жизненно важные функции организма, как жевание, глотание, дыхание, зрение. Восстановление контрфорсов необходимо с точки зрения оптимизации передачи напряжения жевательной нагрузки, а также для укрепления воссозданного альвеолярного отростка верхней челюсти. [3]
Несмотря на наличие положительных результатов аутотрансплантации тканей с ис-пользованием микрохирургической техники, остается серьёзной проблемой создание усло-вий для несъемного и условно-съемного протезирования зубов. Наличие кожной площадки с массивом подкожно-жировой клетчатки делает создание ортопедического ложа и прикреп-ленности мягких тканей вокруг выполненных ортопедических конструкций практически невозможным и снижает функциональную значимость выполненных работ, направленных на реабилитацию жевательной функции. [2]
Статья посвящена синергизму усилий челюстно-лицевого хирурга и стоматолога-ортопеда на создание функционально значимых условий и долгосрочных результатов у пациентов с реконструированными верхними челюстями при помощи кожно-костных аутотрансплантатов на сосудистой ножке.
В доступной нам мировой литературе, посвященной реабилитации жевательной функции у пациентов с дефектами челюстей, мы не нашли описаний формирования протезного ложа, особенностей выбора ортопедических конструкций, а также отдаленных результатов после протезирования зубов.
Ключевые слова: дефект челюсти, отсутствие прикуса, обтурационные протезы, дентальная имплантация, несъемное протезирование, интегрируемые имплантаты, микро-хирургическая аутотрансплантация, костные трансплантаты, малоберцовая кость, теменная кость, трехмерное наращивание кости.
Противопоказания к проведению протезирования
Метод протезирования выбирает всегда лечащий врач с учетом многих факторов, в том числе – общего состояния пациента и оценки его психологического комфорта. Среди противопоказаний, которые могут стать причиной того, что данную процедуру придётся на некоторое время отложить, можно назвать следующие:
- различные нарушения свертываемости крови в послеоперационном периоде или носящие хронический или временный характер;
- первый и последний триместр беременности;
- менструации у женщин;
- наличие хронических инфекционных заболеваний;
- наличие острых воспалительных процессов;
- снижение иммунитета различного генеза и т.д.
Даже ОРВИ может стать причиной невозможности проведения процедур по протезированию. Перед визитом к стоматологу рекомендуется измерять температуру тела, и при наличии показателей, отличных от физиологической нормы, стоит сообщить вашему врачу. Протезирование при шатающихся зубах
проводят только после консультации с врачом, так как оно может быть затруднено из-за отсутствия опорных зубов, необходимых для установки коронки. Возможно, шатающиеся зубы вам будет предложено удалить.
Материал и методы
С 2008 г. по 2014 гг. в реконструкции верхней челюсти мы использовали малоберцовый аутотрансплантат для реконструкции тотальных дефектов (5 случаев) и лучевой – для реконструкции субтотальных дефектов (10 случаев). При использовании лучевого кожно-костного аутотрансплантата в последующем для постановки дентальных имплантатов возникает необходимость воссоздания второго кортикально- губчатого слоя альвеолярного отростка с лингвальной стороны, что возможно достичь с помощью теменных или нижнече-люстных свободных аутоблоков.
При ВРГН отмечаются относительно небольшие дефекты альвеолярного отростка фронтального отдела верхней челюсти, чаще проблемой составляет устранение дефекта небной пластинки. Костной реконструкции требует альвеолярный отросток, представленный генетически видоизмененной костной тканью в проекции костной расщелины. Небный костный дефект не требует устранения, поскольку функциональной потери при отсутствии реконструкции костного компонента, не происходит. Следует отметить, что при полных расщелинах основной проблемой является сообщение с полостью носа. Для устранения дефектов верхней челюсти мы разработали методику использования свободного расщепленного подбородочного трансплантата и пересадку кожно-фасциального трансплантата [Заявка: 2010118686/14, 12.05.2010. Патент № 2435537 ](4 случая).
В случаях, когда состояние здоровья пациента не позволяло выполнить микрохирургическую пересадку, мы выполняли установку имплантатов системы Zygomatic и несъемное протезирование (6 случаев).
После клинической оценки для изучения патологии целостности челюсти/ей применялись инструментальные методы диагностики: ОПТГ, ТРГ, КТ (с режимом ангиоконтрастирования и soft).
При наличии опухоли выполнялась оценка объема резекции и выбор оптимального трансплантата по разработанному алгоритму. При выявленной рентгенологической картине новообразования выполняли биопсию и при верификации диагноза резекцию части или всей челюсти. При дефектах челюстей после клинического и инструментального анализов, приступали к планированию лечения.
Предоперационное планирование велось при помощи 3D визуализирующих программ, позволяющих моделировать размеры, формы, а также положение реваскуляризируемых аутотрансплантатов относительно костных структур с учетом позиционирования мыщелковых отростков нижней челюсти в височных ямках (передне-верхнее положение в суставных впадинах) по данным исследования КТ и формированием анатомических контрфорсов для верхней челюсти. Особенностью программ является отсутствие искажений в индивидуальных размерах черепа пациента.
Мы применяли малоберцовый и лучевой аутотрансплантаты, поскольку лишь они позволяют выполнить 3D моделирование костного компонента конгруентно дефекту при дефекте верхней челюсти. В дальнейшем при применении лучевого трансплантата применялась техника пересадки свободных кортикально-губчатых трансплантатов для утолщения альвеолярного отростка для дальнейшей дентальной имплантации. Таким образом, проводилась комплексная и поэтапная реконструкция дефекта челюсти для создания условий по восстановлению жевательной функции несъемными и условно-съемными ортопедическими конструкциями, что актуально при любых дефектах челюстей.
После приживления и активации дентальных имплантатов выполнялось удаление подкожно-жировой площадки малоберцового и лучевого лоскутов и удаление лишней кожной площадки.
Ортопедическая реабилитация заключалась в выборе конструкции протеза и прецизионном соблюдении точности снятия оттисков для переноса комплексного рельефа мягких тканей и положения имплантатов на точные гипсовые модели. Производилась регистрация привычной окклюзии и центрального соотношения челюстей для последующего выбора тактики протезирования пациентов с реконструированными верхними челюстями. Установка гипсовых моделей производилась в артикулятор при помощи лицевой дуги. Производилась оценка имеющейся окклюзии и центрального соотношения. В зависимости от вида дефекта, мы выбирали нужную позицию нижней челюсти для создания оптимальной жевательной функции и эстетического результата.
Особое внимание уделялось созданию протетического ложа будущей ортопедической конструкции с опорой на дентальные имплантаты. В условиях данных клинических ситуаций в полости рта отсутствует прикрепленная кератинизированная слизистая оболочка вокруг имплантатов, что затрудняет точно перенести рельеф мягких тканей протетического ложа для создания адаптированных несъемных ортопедических конструкций.
После изготовления и фиксации временных коронок на имплантатах, отмечалось наличие опухолеподобных разрастаний слизистой оболочки вокруг установленных ортопедических супраструктур, которые гистологически описывались как поллипы. Пациенты предъявляли жалобы на кровоточивость и дискомфорт вокруг установленных коронок. Попытки изменить профиль прорезывания конструкций из шахт имплантатов не дали положительного результата.
Нами была применена методика одномоментной хирургической коррекции подкожно-жировой площадки аутотрансплантатов с установкой провизорных конструкций с опорой на дентальные имплантаты. В ряде случаев мы использовали съемную компрессионную акриловую пластину на формирователи десны, которая удерживала созданный хирургически профиль до момента постоянного протезирования или установки провизорных несъемных и условно-съемных конструкций.
Спустя 3 месяца мы изготавливали постоянные ортопедические несъемные или условно-съемные конструкции.
Для изготовления ортопедических конструкций мы применяли кобальтхромовый сплав, титан и диоксид циркония.
Как правило, после интергации имплантатов и постановки формирователей десны на этапе протезирования, мы сталкивались с необходимостью модернизации протетических элементов имплантационной системы для конкретных клинических случаев.
Формирователи десны нужны были большей длины и преимущественно конической формы. Цилиндрическая форма формирователя десны создавала параллельные стенки кратера слизистой оболочки, что вызывало быстрое спадание стенок во время постановки слепочного трансфера и доставляло сильный дискомфорт пациентам во время проведения манипуляций. Мы связываем это с наличием излишков соединительнотканного слоя, который находится на кости аутотрансплантата.
Важно отметить, что непосредственно после корригирующих операций в отношении кожно-жировой части лоскутов, выполнялась фиксация ортопедических компрессионных пластин, препятствующих дальнейшему разрастанию мягкотканого компонента.
Пациенты наблюдались каждые семь дней и проводились соответствующие корректировки компрессионных пластин.
В зависимости от выбранной постоянной конструкции, проводился комплекс дальнейших ортопедических манипуляций для изготовления протезов.
Результаты фиксировались на фотоаппарат Canon D 60, объектив 100 мм, кольцевая вспышка MR-100.
Описание клинических наблюдений
Пациент У., 18 лет 01.04.2008 г. поступил в клинику с диагнозом: остеобластома верхней челюсти, состояние после субтотальной резекции верхней челюсти слева. Из анамнеза: новообразование обнаружено и удалено в раннем детстве в ФГУ ЦНИИС и ЧЛХ. Пациент направлен в клинику РНЦХ им. акад. Б.В. Петровского.
Status localis: конфигурация лица в анфас и профиль изменена, западение верхней губы слева. При пальпации отмечается дефект альвеолярного отростка верхней челюсти слева.
Открывание рта не ограничено, отмечается сквозной дефект альвеолярного отростка верхней челюсти с 21-28 зубы, пациент носит обтурирующий протез, зубы протеза находят-ся в прикусе.
Прикус по второму классу по Ангю.
На ОПТГ и КТ: отмечается дефект скулового бугра, альвеолярного отростка слева, отсутствие ости верхней челюсти, основания грушевидного отверстия слева, дефект бугра верхней челюсти слева. Отмечается ретинированный 28 зуб в остатках крыло-верхнечелюстного сочленения.
Тактика лечения: поскольку дефект верхней челюсти являлся субтотальным и сквозным, применялся лучевой кожно-костный трансплантат на сосудистой ножке. При пересадке лучевого кортикально-надкостнично-кожного трансплантата выполнялось формирование скуло-верхнечелюстного контрфорса свободным расщепленным трансплантатом с ветви нижней челюсти справа. Вторым этапом совершалось формирование альвеолярного отростка теменными трансплантатами.
Рис. 1. Внешний вид пациента, имеющийся дефект верхней челюсти, прикус, обтурирующий протез, КТ-граммаУ пациента отмечалось отсутствие носовой выстилки и для анатомического восстановления аэрации перед пересадкой микрохирургичкого трасплантата выполнено формирование носовой выстилки местными тканями.
Рис. 2. Этапы планирования костного и мягкотканого компонентов трансплантата Рис. 3. Этапы оперативного вмешательства Рис. 4. Компьютерная томография пациента после операции и состояние на третьи сутки
Рис. 5. Сцинтиграмма после операции
В послеоперационном периоде отмечалось расхождение швов и сокращение объемов лос-кута, в связи с чем была изготовлена защитная каппа, защищавшая мягкотканый компонент лоскута от попадания пищи внуть трансплантата. Каппа также прижимала лоскут в область дефекта для заживления вторичным натяжением.
Рис. 6. Послеоперационная каппаСпустя 2 месяца пациент будучи спортсменом по велосипедному спорту, упав с «седла», получил перелом верхней конечности в месте забора лучевого кожно-кортикально-надкостничного трансплантата на сосудистой ножке. В связи с чем пациенту выполнен остеосинтез с аппаратом Илизарова.
Рис. 7. Состояние после остеосинтеза верхней конечности слева, состояние в полости рта Рис. 8. 3D-реконструкция альвеолярного отростка теменными трансплантатами, КТ-граммы после второй операцииЧерез 5 месяцев мы произвели установку трех дентальных имплантатов в области воссозданного альвеолярного отростка теменными костными аутотрансплантатами. Благодаря данной методике по реконструкции альвеолярного отростка удалось получить адекватную толщину и высоту кости для постановки дентальных имплантатов.
Рис. 9. Имплантация в области 3D реконструкции теменными блокамиПо истечению 5 месяцев мы произвели раскрытие имплантатов и применили методику одномоментной хирургической коррекции подкожно-жировой площадки аутотрансплантата с установкой удлиненных формирователей десны в дентальные имплантаты, которые упрощали формирование мягких тканей во время операции.
После завершения хирургического этапа было произведено снятие альгинатного оттиска с верхней челюсти и изготовление компрессионной пластины методом холодной полимеризации при давлении 3 атмосферы из акриловой пластмассы.
Пациенту были даны рекомендации носить пластину постоянно, снимая только для проведения гигиенических процедур. Осмотр и коррекция прилегания пластины производились каждые семь дней в течении месяца.
Таким образом, нам удалось сформировать стойкий контур слизистой оболочки вокруг формирователей десны.
Следующим этапом было произведено изготовление условно-съемного протеза с опорой на балочную конструкцию на имплантатах.
Рис. 10. Коррекция подкожно-жировой площадки аутотрансплантатаУчитывая тот факт, что с помощью микрохирургического устранения дефекта челюсти и воссоздания альвеолярного отростка осуществлялось методом пересадки свободных теменных кортикальных аутотрансплантатов, дальнейший этап ортопедической реабилитации практически не отличается от классического протезирования больных с протяженным концевым дефектом зубного ряда.
Для того, чтобы была возможность изготовить условно-съемный протез балочного типа с опорой на имплантаты, требовалось изготовление точной гипсовой модели, которая отображала весь рельеф протетического ложа и точно воспроизводила положение имплантатов. Для этого мы производили снятие первичных оттисков верхней челюсти используя Clip-трансферы для имплантатов. Первичная гипсовая модель дала нам возможность изготовить индивидуальную слепочную ложку с подготовленными трансфер-чеками для точного переноса позиции имплантатов.
Изготовив точную рабочую модель верхней челюсти и модель антагонистов, мы устанавливали их в артикулятор по средним параметрам. Регистрация центрального соотношения производилась с помощью окклюзионной жесткой восковой пластины с уточнением на ALUWAX (мягкий воск с добавлением алюминиевых опилок для долительного сохранения тепла и эластичности).
Рис. 11. Оттиски и гипсовые моделиПосле анализа соотношения гипсовых моделей в артикуляторе, мы изготавливали балоч-ный каркас с опорой на три имплантата. Балочный каркас был изготовлен методом вакуумного литья из кобальтхромового сплава. Для достижения пассивной посадки каркаса, мы применили переходники для наружного соединения с имплантатами.
В литую часть каркаса мы зафиксировали титановые шариковые замки. Затем была изготовлена модель верхней челюсти из огнеупорной массы для моделирования и литья ответ-ной части самого протеза.
Рис. 12. Балочный каркас и ответная часть протезаУчитывая возможность изменения рельефа мягкотканого компонента аутотрансплантата, каркас ответной части был смоделирован таким образом, чтобы была возможность изменить акриловую базисную часть, изменив прилегание протеза к ложу.
После припасовки балки и каркаса в полости рта, мы изготовили базисную часть условно-съемного протеза с постановкой акриловых искусственных зубов, применив метод холодной полимеризации пластмассы под давлением 3 атмосферы и температуры 50 градусов по Цельсию. Мы учитывали все возможные особенности пациента в состоянии покоя и при улыбке, создав максимально естественный вид всей ортопедической реставрации.
Окончательная фиксация протеза производилась в определенной последовательности:
- Очистка и дезинфекция всех компонентов ортопедической реставрации.
- Извлечение формирователей десны, ирригация внутренних шахт имплантатов раствором 3% перекиси водорода и 0,05% раствором хлоргексидина, установка переходников на наружное соединение.
- Установка балочной конструкции на три имплантата, затяжка фиксирующих винтов с усилием 30 н/см2.
- Фиксация собственно условно-съемного протеза на балочный каркас, проверка окклюзии, обучение пациента гигиеническим мероприятиям.
Хирургическая подготовка полости рта к протезированию
Хирургическая подготовка полости рта к протезированию
У 80 % больных, пользующихся зубными протезами, нет хорошей опоры для их фиксации в полости рта. Задача хирургической подготовки полости рта к протезированию — создание надежной опорной структуры из костных и мягких тканей для последующего изготовления и оптимального функционирования зубных протезов.
Причины отсутствия опоры для фиксации протезов в полости рта:
1. Атрофия альвеолярных отростков челюстей после удаления зубов.
2. Травма при удалении зуба и частая потеря одной из стенок альвеолы.
3. Прогрессирование атрофии в связи с системными заболеваниями и инволютивными процессами (остеопороз костей в климактерическом и постклимактерическом периодах).
4. Прогрессирование атрофии вследствие ношения протезов, особенно при их плохой фиксации.
5. Атрофия альвеолярного отростка при заболеваниях маргинального периодонта.
6. Диспропорция альвеолярных отростков при атрофических процессах челюстей.
7. Индивидуальные анатомические особенности челюстей (выраженность торуса, аномалии прикуса).
8. Снижение сводов преддверия полости рта, выраженности уздечек губ и языка, слизистых и мышечных тяжей вследствие атрофии альвеолярных отростков.
9. Рубцовые изменения слизистой после удаления зубов, ношения протезов, травм и операций.
Подготовка больного к хирургической операции в полости рта
1. Направление от врача-ортопеда.
2. Психологическая готовность больного пользоваться протезами, особенно съемными, а также к хирургическим вмешательствам по этому поводу.
3. Проведение общего обследования и определение отсутствия общих противопоказаний к оперативным вмешательствам.
4. Тщательное обследование полости рта (оценка изменений мягких тканей и костных образований, препятствующих протезированию).
5. Оценка моделей челюстей и рентгенологическое обследование.
Выделяют: • Операции на костных тканях челюстей. • Операции на мягких тканях (слизистая полости рта, мышечные пучки, надкостница) • Операции на периферических ветвях тройничного нерва. • Поднятие дна верхнечелюстной пазухи (синус-лифтинг), носа.
Операции на костных тканях челюстей
Альвеолопластика
Показания:
Обнаружение деформации альвеолярного отростка во время обработки послеоперационной раны после удаления одного или нескольких зубов.
Техника операции:
1. Отслаивание слизисто-надкостничного лоскута для обнажения пораженного участка кости.
2. Устранение деформации по наружной, внутренней поверхности альвеолярной дуги при помощи костных кусачек, костного напильника, бора или фрезы.
3. Укладывание слизисто-надкостничного лоскута на место, наложение швов.
Внутриперегородочная альвеолопластика
Показания:
Выступающая межальвеолярная перегородка, смещение латеральной пластинки альвеолярного отростка, обнаруженные во время операции удаления зуба.
Техника операции:
1.Производится удаление выступающей или неадекватной межальвеолярной перегородки.
2. Репозиция латеральной пластинки альвеолярного отростка верхней челюсти или альвеолярной части нижней челюсти сильным давлением пальца.
Уменьшение и коррекция неровной поверхности кости альвеолярного отростка верхней челюсти, альвеолярной части нижней челюсти
Показания:
Бугристость кости, препятствующая нормальному протезированию, которая обусловлена выступами кости, а также излишком, гипертрофией покрывающих его мягких тканей.
Техника операции:
1. Отслаивают слизисто-надкостничный лоскут, обнажают с обеих сторон альвеолярный отросток или альвеолярную часть челюсти.
2. Участки выступов, неровностей и других деформаций кости удаляют костными кусачками, борами, фрезами.
3. При излишке мягких тканей их иссекают, рану зашивают узловатыми кетгутовыми швами или швами из полиамидной нити.
При операции на верхней челюсти надо учитывать границы верхнечелюстного синуса во избежание повреждения ее дна. На нижней челюсти – следует обратить внимание на расположение подбородочного отверстия и выходящий из него сосудисто-нервный пучок.
Удаление экзостозов на верхней и нижней челюстях
Показания:
Наличие выраженных экзостозов в области верхней и нижней челюстей, способствующих балансировке протезов и травматизации слизистой.
Техника операции:
1. Проводят линейный разрез по альвеолярной дуге или дополняют его вертикальными разрезами, откидывая лоскут углообразной, или трапециевидной формы.
2. Обнажают каждый участок деформированной кости.
3. Экзостозы удаляют костными кусачками. Сглаживают поверхность кости бором, фрезой.
4. Слизисто-надкостничный лоскут укладывают на место и фиксируют узловатым или непрерывным швом.
Резекция участка альвеолярного отростка верхней челюсти, альвеолярной части нижней челюсти
Показания:
Избыток тканей, деформации кости, отсутствие места для зубов-антагонистов.
Техника операции:
1. На моделях определяют необходимый объем резекции кости.
2. Оценивают рентгенологически расположение носовой, верхнечелюстной полостей во избежание их повреждений при операции.
3. Проводят линейный разрез по альвеолярной дуге, затем дополнительно делают вертикальные разрезы, отсепаровывая углообразный или трапециевидный лоскуты.
4. Избыток альвеолярной части удаляют костными кусачками, долотом, а также борами, фрезами, позволяющими сгладить поверхность кости. В соответствии с необходимыми для протезирования окклюзионными плоскостями альвеолярных дуг оперируемому участку придают нужную форму.
5. Избыток мягких тканей удаляют с таким расчетом, чтобы края раны сближались без натяжения.
Удаление экзостозов в области небного валика твердого неба
Показания:
Экзостозы торуса – небного валика, деформирующие небный свод.
Техника операции:
1. Проводят разрезы по средней линии неба с послабляющими разрезами под углом 30-45 градусов в переднем и дистальном концах.
2. В стороны отслаивают слизисто-надкостничный лоскут, берут его по краям на лигатуры, обнажая основание костного выступа.
Костный выступ удаляют при помощи долота и молотка, бором или фрезой.
3. Сглаживают поверхность кости, и слизисто-надкостничный лоскут укладывают на место, прижимая пальцем к поверхности кости мягкие ткани.
4. Иссекают избыток мягких тканей и на рану без натяжения ее краев накладывают узловатые швы.
Уменьшение и удаление челюстно-подъязычной линии
Показания:
- острый гребень челюстно-подъязычной линии;
- изъязвление тонкой слизистой оболочки, покрывающей гребень челюстно-подъязычной линии;
- препятствие при фиксации ортопедической конструкции в связи с прикрепляющимися в этой области мышечными волокнами.
Техника операции:
1. Проводят линейные разрезы по вершине гребня с обеих сторон на уровне премоляров, отслаивают слизистую оболочку и надкостницу. Разрез и отодвигание мягких тканей производят так, чтобы не повредить язычный нерв.
2. Отсекают прикрепляющуюся мышцу в месте выпячивания или острой поверхности линии, оставляя в среднем отделе часть мышц, фасцию. Костными кусачками, бором и зубным надшпилем снимают выступающую часть гребня, сглаживают кость.
3. Желательно протез или шину надеть сразу после зашивания раны узловатыми швами и в соответствии с необходимым снижением дна полости рта увеличить его оральный край.
Уменьшение подбородочного бугорка и подбородочного выступа
Показания:
Наличие выступающего подбородочного бугорка или выступа, являющегося препятствием для адекватной фиксации зубного протеза при атрофии нижней челюсти.
Техника операции:
1. Проводят разрез по альвеолярной дуге на уровне резцов.
2. Отслаивают слизисто-надкостничный лоскут с язычной стороны, отсекают подбородочно-язычную мышцу, и обнаженный участок подбородочного бугорка или выступа осторожно удаляют долотом или костными кусачками, а бором сглаживают поверхность кости.
3. Мышцу подшивают или оставляют без фиксации так, чтобы дно полости рта было снижено.
Удаление нижнечелюстного валика
Показания:
Наличие выступающих валиков на нижней челюсти, располагающихся на внутренней поверхности кости соответственно малым коренным зубам. Чаще увеличены торусы с обеих сторон.
Техника операции:
1. Проводится разрез по гребню альвеолярной части длиной 1-1,5 см с обеих сторон челюсти на уровне премоляров.
2. Осторожно отслаивают слизистую оболочку с надкостницей, так как они часто очень тонкие.
3. Бором делают желобок у верхней части торуса, который потом удаляют при помощи долота и молотка.
4. Сглаживают кость и, уложив слизистую оболочку и надкостницу, проводят по их поверхности пальцем, оценивая результат.
5. Рану зашивают узловатыми или непрерывными швами.
6. На язычную поверхность на месте операции и подъязычную область накладывают марлевый тампон, пропитанный йодоформной жидкостью, маслом облепихи, шиповника на 12-24 часов.
Хирургические вмешательства при оставлении корней зубов в альвеолах
Показания:
Профилактика атрофии челюстей и сохранение оптимальных условий для протезирования
Техника операции:
1. Проводится тщательное клинико-рентгенологическое обследование, хорошо запломбированные зубы и корни спиливают до поверхности кости так, чтобы глубина кармана у десневого края была не более 3 мм. 2. При наличии более глубокого кармана и гипертрофии десны производят гингивэктомию. 3. Мобилизуя ткани, корни закрывают лоскутом слизистой оболочки и надкостницы и зашивают наглухо.
Операции на мягких тканях полости рта
Уменьшение бугристости слизистой оболочки и надкостницы, покрывающей альвеолярный отросток верхней челюсти и альвеолярную часть нижней челюсти
Техника операции:
1. Производят эллипсообразные сходящиеся разрезы, окаймляющие патологический участок.
2. Мобилизуют слизисто-надкостничные лоскуты с вестибулярной и оральной сторон до соприкосновения без натяжения.
3. Рану зашивают узловатыми или непрерывными швами.
Уменьшение тканей ретромолярной области
В ретромолярной области избыток тканей обычно связан с ее гипертрофией.
Техника операции:
1. Производят элипсообразные разрезы.
2. Истончают ткани по краям дефекта.
3. Рану ушивают узловатыми или непрерывными швами.
Удаление избытка мягкой ткани в дистальном отделе неба
Избыток ткани в дистальной части небного свода обусловливает сужение его и создает трудности при протезировании.
Техника операции:
1. Избыток мягких тканей иссекается острым тонким скальпелем по касательной поверхности на глубину слизистой и подслизистого слоя.
2. Края раны сближают, накладывают швы.
3. На раневую поверхность надевают защитную пластинку.
Осложнения:
Рекомендуется неглубокое иссечение тканей, так как возможно повреждение передней небной артерии, петель крыловидного венозного сплетения.
Удаление избытка мягких тканей альвеолярной дуги
При атрофии кости, ношении неадекватно фиксирующихся зубных протезов создается избыток мягких тканей, не имеющих костной опоры. Удаление ткани производят двумя параллельными сходящимися на концах разрезами до надкостницы по ходу альвеолярной дуги, а рану зашивают обычным методом.
Удаление избытка воспалительно-измененной ткани
• Избыток воспалительно-измененной ткани образуются при ношении плохо фиксируемых зубных протезов, их неадекватности. • Наиболее простым методом является электрокоагуляция или лазерное иссечение с последующим заживлением раны вторичным натяжением под тампоном. • При значительных размерах участка избыточной воспаленной ткани проводят обычное иссечение до надкостницы с ушиванием раны узловатым или непрерывным швом.
Операции при укороченной уздечке языка
Для удлинения уздечки языка проводят срединный разрез через уздечку, образуют два треугольных лоскута, которые взаимно перемещают и фиксируют тонким кетгутом или синтетической нитью. При операции необходимо помнить о расположении подъязычных сосочков во избежание их травмирования.
При значительном укорочении уздечки языка более целесообразно проведение операции путем горизонтального рассечения уздечки.
Иссечение уздечки губы (френэктомия губы), устранение рубцовых мышечных тяжей преддверия рта
При укороченной уздечке верхней и нижней губ создаются трудности фиксации зубных протезов.
Методы операций:
- Иссечение уздечки — при прикреплении уздечки губы к альвеолярной дуге широким основанием. Слизистая оболочка подшивается к периосту, желательно на всю глубину десневой борозды. Образовавшуюся рану ушивают по всей длине вместе с надкостницей.
- Пластика встречными треугольными лоскутами используется для удлинения уздечки губы.