Почему рот начинает гореть?
В МКБ синдром горящего рта звучит как «глоссодиния». Это может быть самостоятельным диагнозом или симптомом, который сопровождает другую болезнь. Исследователи не находят единственной причины, почему вдруг рот становится как ошпаренный.
После множества тестов в диагнозе часто ставится слово «первичный» или «идиопатический». Это значит, что причину жгучей боли во рту найти так и не удалось. Есть гипотеза, что в основе заболевания – повреждение чувствительных и болевых рецепторов.
Среди причин вторичной глоссодинии значатся:
- гастроэзофагеальный рефлюкс, он же ГЭРБ;
- аллергия на еду, ополаскиватель для рта или материал для зубных протезов;
- гормональные изменения из-за гипотиреоза, диабета или менопаузы;
- сухость во рту в результате лучевой терапии или из-за «поломки» слюнных желез;
- лекарства от высокого давления, такие как эналаприл, периндоприл и другие;
- недостаток железа, цинка и витаминов группы B;
- неумеренная чистка языка, особенно абразивными пастами;
- грибковые инфекции рта.
Введение
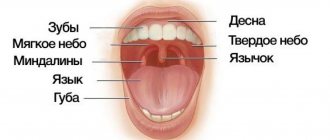
Синдром горящего рта (СГР) считается неоднозначной с точки зрения патогенеза и одной из труднокурабельных междисциплинарных патологий. СГР представлен клинической триадой симптомов: жжением языка, сухостью полости рта и изменением вкуса при отсутствии видимых повреждений слизистой оболочки ротовой полости. Пациенты описывают свои неприятные ощущения как жжение, покалывание, пощипывание, зуд, онемение, ползание мурашек. Примерно у половины больных жжение сочетается с болями в языке ломящего или давящего характера различной интенсивности. Симптомы обычно двусторонние и локализуются в передних 2/3 и на боковых поверхностях языка, на губах, деснах, внутренней поверхности щеки. Но наиболее частой локализацией жжения является кончик языка. Более 70% больных испытывают нарушения вкуса, ощущение горького и/или металлического привкуса. До 2/3 пациентов предъявляют жалобы на сухость полости рта.
Пациент с вышеописанными жалобами может обратиться за консультацией к врачу любой специальности. Редкая постановка диагноза СГР обусловлена как низкой
распространенностью, так и недостаточной осведомленностью врачей о данном синдроме. По данным международных исследований, диагностический поиск порой длится до 7 лет [1].
СГР определяется как хроническое расстройство, характеризующееся ощущением жжения и дизестезией в полости рта, повторяющимися ежедневно более двух часов в день на протяжении более чем трех месяцев и без каких-либо клинически выраженных поражений и повреждающих причин [2]. В литературе встречаются и другие наименования СГР: глоссодиния, оральная дизестезия, глоссопироз, стоматопироз и стоматодиния.
СГР чаще встречается у пожилых людей (средний возраст начала заболевания — около 60 лет) и довольно редко у пациентов моложе 40 лет [3]. Распространенность СГР, по данным международных исследований, колеблется от 0,6% до 15% [4, 5]. Это расстройство диагностируют преимущественно у женщин в пери- и постменопаузальном периоде, соотношение женщин и мужчин составляет 7:1 [6].
Согласно третьему изданию Международной классификации головной боли (ICHD-3, 2018) СГР относится к 13-й главе «Краниальные невралгии и другие лицевые боли» (13.11 Burning mouth syndrome).
В ICHD-3 сформулированы диагностические критерии СГР [2]:
Оральная боль, удовлетворяющая критериям B и C.
Повторение ежедневно в течение 2 ч и более в день в течение трех и более месяцев.
Боль имеет обе характеристики:
ощущение жжения;
ощущается поверхностно в слизистой оболочке полости рта.
Слизистая оболочка полости рта не имеет повреждений или изменений, включая сенсорное тестирование.
Не соответствует в большей степени другому диагнозу из ICHD-3.
Согласно Международной классификации орофациальной боли (ICOP Version 1.0 beta 2020) СГР относится к 6-й группе «Идиопатическая орофациальная боль», диагностические критерии практически идентичны критериям, указанным в ICHD-3, но выделяются два вида СГР в зависимости от наличия или отсутствия соматосенсорных изменений при соматосенсорном тестировании [7].
В ICHD-3 и ICOP Version 1.0 beta 2022 термин «СГР» применен для идиопатических случаев вне связи с какой-либо причиной. Так как многочисленные местные и системные заболевания, а также прием лекарственных препаратов могут вызывать сходные симптомы, достаточно логична формулировка «вторичный» или «симптоматический» СГР, но в данные классификации этот термин не включен [8]. Таким образом, точное определение места синдрома в структуре лицевых болей и использование диагностических критериев в клинической практике будет способствовать дальнейшему исследованию СГР и оказанию адекватной помощи пациентам.
Чем потушить огонь во рту?
Если жжение во рту сопровождает основное заболевание, то устранение болезни должно купировать неприятные симптомы. Лечение первичного синдрома обожженного рта больше похоже на ряд экспериментов. Британская национальная служба здравоохранения советует смириться с тем, что процесс лечения может затянуться на годы.
Среди способов облегчить умеренное жжение:
- увлажняющие спреи для рта, по-другому они называются заменителями слюны;
- ополаскиватели на основе лидокаина;
- регулярное прохладное питье;
- избегание кислотных продуктов, острой пищи и алкоголя;
- использование пасты для чувствительных зубов;
- борьба со стрессом и тревогой: йога, медитации, когнитивно-поведенческая терапия.
Сильную жгучую боль во рту лечат как любую другую хроническую: противосудорожными препаратами или низкими дозами антидепрессантов.
Диагностика глоссалгии
Эти ощущения могут появляться в любое время дня, часто усиливаются к вечеру, редко бывают ночью. Эти проявления могут быть без видимой причины, или могут возникать или усиливаться после раздражающей пищи, жжение может полностью исчезать во время приема нераздражающей пищи. Это важный диагностический признак синдрома.
Ощущения жжения могут сопровождаться отечностью языка с отпечатками зубов по его краям, мелкими трещинами на языке, часто возникает легкая болезненность языка, нарушения вкуса.
Пациенты могут иметь нервно-психические расстройства: нарушения вегетативной нервной системы в виде учащения сердечного ритма (тахикардии), наблюдается потливость, побледнение кожи, усиление сухожильных рефлексов, невроз навязчивых состояний, депрессия и др.
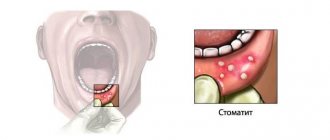
Пациенту показаны консультации специалистов: стоматолога, невропатолога, гастроэнтеролога для исключения глоссита (воспаления языка, вызванного инфекцией, химическим раздражителем, травмирования языка, аллергией) и В12 и фолиевой анемии, которая вызывает жжение и боль языка с его характерными изменениями: ярко-красный, гладкий и блестящий (лакированный) язык.
Как проявляется постковидный синдром?
Признаки постковидного синдрома можно разделить на несколько групп. Рассмотрим каждую из них подробно.
Симптомы нарушения общего самочувствия
К основным признакам нарушения общего самочувствия после коронавируса относятся:
- приступы слабости. Слабость может быть настолько выраженной, что человек в течение нескольких недель вынужден соблюдать постельный режим;
- резкое снижение толерантности к физической нагрузке. Даже небольшая активность приводит к полному истощению физических сил;
- нарушение ритмов жизнедеятельности. Могут развиваться бессонница, избыточная сонливость, инверсия сна (бодрствование ночью, сон днем);
- боли в мышцах. При коронавирусной инфекции любой формы всегда идет значительное снижение белковой массы, что отрицательно влияет на состояние мышц.
Психоэмоциональные проблемы
Уже сегодня можно сделать выводы о том, что коронавирус отрицательно влияет на психоэмоциональное здоровье людей. При постковидном синдроме могут наблюдаться:
- депрессивное настроение. Практически все пациенты, перенесшие коронавирус, находятся в минорном настроении. У них развиваются уныние, подавленность, меланхолия. В отдельных случаях депрессивное настроение может приводить к суицидальным мыслям;
- неустойчивое эмоциональное состояние. Проявляется резкими перепадами настроения, низким самоконтролем поведения;
- панические атаки. У людей возникают приступы тяжелой тревоги в сочетании с другими признаками: повышенным артериальным давлением, удушьем, тошнотой, головокружением.
В настоящее время известны случаи, когда тяжелое нарушение психоэмоционального состояния после коронавируса заканчивалось суицидальным исходом.
Симптомы, связанные с осложнениями дыхательной системы
Подобные признаки могут возникнуть даже в том случае, если во время острой фазы коронавируса не было поражения органов дыхания. К ним относятся:
- чувство нехватки воздуха;
- скованность в груди, невозможность глубоко вдохнуть;
- бронхоспазмы.
Бронхоспазмы характеризуются уменьшением просвета бронхов. При таком осложнении развивается гипоксия — нехватка кислорода в организме.
Симптоматика, связанная осложнениями дыхательной системы, может длиться от нескольких дней до нескольких месяцев.
Неврологические проявления
Коронавирус способен проникать в центральную нервную систему, поражая нейроны и глиальные (вспомогательные) клетки. К основным неврологическим проявлениям постковидного синдрома относятся:
- интенсивные головные боли. Болевой синдром может быть постоянным или в виде мигрени — приступообразной, периодически возникающей головной боли;
- нарушение терморегуляции. У одних людей после COVID-19 длительное время сохраняется субфебрильная температура (37–37,5 градусов), у других — пониженная (до 36 градусов);
- озноб, особенно по вечерам. Сопровождается ощущением холода, мышечной дрожью. При этом температура тела может оставаться нормальной;
- нарушение зрения. У человека могут появляться черные пятна перед глазами, затуманенность зрения, светобоязнь;
- парестезия — расстройство чувствительности. Проявляется ощущением жжения, покалывания, ползания мурашек на поверхности кожи;
- нарушение обоняния, вкуса. Такие симптомы могут наблюдаться до нескольких месяцев.
Также распространенное осложнение — сбой в работе вестибулярного аппарата, который отвечает за способность ориентироваться в пространстве и держать равновесие. При нарушении системы координации походка становится шатающейся, человек может врезаться в любое препятствие или падать на ровном месте.
Симптомы, связанные с поражением сердечно-сосудистой системы
Отличительной чертой COVID-19 является выраженное воздействие на сердечно-сосудистую систему. У каждого пятого пациента инфекция становится причиной аритмии, острой или хронической сердечной недостаточности.
При потсковидном синдроме могут наблюдаться:
- нарушение артериального давления. Может формироваться как высокое артериальное давление, так и затяжная гипотония. Кроме этого, нередко развивается ортостатический коллапс. Состояние характеризуется недостаточным притоком крови к головному мозгу при резком изменении положения тела. При ортостатическом коллапсе у человека быстро падает давление, темнеет в глазах, возникают головокружение, обморок;
- полиморфный дермальный ангиит. Обусловлен воспалительным процессом, который развивается в стенках сосудов. Проявляется образованием на коже узелков, волдырей, бляшек, кровоизлияний, пузырьков, синяков, темных пятен. Полиморфный дермальный ангиит — одно из осложнений тромбоваскулита;
- нарушение сердечного ритма. После коронавируса у человека может длительное время наблюдаться аритмия, тахикардия, замедленный сердечный ритм.
Многие пациенты с постковидным синдромом отмечают, что при длительном нахождении в вертикальном положении у них возникает слабость, головокружение, выступает холодный пот. Такие признаки являются следствием падения артериального давления.
Нарушения работы желудочно-кишечного тракта
Последствиями COVID-19 часто становятся нарушения работы пищеварительной системы:
- снижение перистальтики кишечника, при котором замедляется продвижение пищи по желудочно-кишечному тракту;
- нарушение стула. Могут развиваться как запоры, так и диарея;
- ухудшение аппетита.
Эта триада симптомов нередко становится причиной дисбиоза — изменения состава нормальной микрофлоры кишечника. В запущенном состоянии дисбиоз может приводить к снижению иммунитета, выраженной анемии, аллергическим реакциям.
Симптомы, связанные с нарушением работы других органов и систем
Кроме перечисленных патологических признаков, последствиями COVID-19 могут быть:
- снижение иммунитета;
- воспалительные процессы мочевыделительной системы;
- сбой в работе половой сферы. У женщин нередко возникает нарушение менструального цикла;
- эндокринные заболевания;
- аллергические реакции.
Доказано, что в первую очередь коронавирус поражает органы пораженные хроническими заболеваниями.
При этом во время постковидного синдрома нередко обостряются скрытые болезни, о которых человек даже не подозревал. Поэтому людям, переболевшим коронавирусной инфекцией, нужно очень внимательно
относиться к своему здоровью и при любых непривычных симптомах незамедлительно обращаться к специалисту.
Почему возникает постковидный синдром?
Коронавирус — коварное заболевание, способное поражать практически все органы и системы:
- верхние дыхательные пути;
- бронхи и легкие;
- нервную систему;
- желудочно-кишечный тракт;
- сердечно-сосудистую систему.
Постковидный синдром может возникнуть вне зависимости от того, в какой форме коронавирус протекал у человека: скрытой, легкой, средней, тяжелой или критической.
В настоящее время существует несколько гипотез, которые пытаются объяснить формирование постковидного синдрома. Одна из них утверждает, что патологическая симптоматика после коронавируса — это проявления хронического тромбоваскулита.
У всех на слуху такое осложнение коронавируса, как пневмония, при которой поражаются легкие. Однако это далеко не самое распространенное осложнение инфекции. При COVID-19 тяжелое воспаление легких наблюдается только у незначительной части пациентов. Гораздо чаще встречается воспаление стенок сосудов головного мозга, которое может продолжаться и после коронавируса.
Данная гипотеза частично объясняет некоторые симптомы постковидного синдрома, но далеко не все. Современной медицине еще предстоит найти точные причины его возникновения и до конца оценить последствия.
Классификация по симптоматике
Врачи различают три основных типа проявления глоссалгического синдрома. Отнесение конкретного клинического случая к одному из них помогает более точно очертить причины проблемы.
- Тип 1. Утром пациент просыпается без боли, однако в течение дня она появляется и постепенно прогрессирует, достигая пика к вечеру. Чаще всего такая симптоматика сочетается с недостатком питательных веществ (железо, витамин D), а также системными расстройствами (диабет). Отмечается у 35 % пациентов.
- Тип 2. Боль постоянная, почти без изменений по интенсивности в течение дня. У многих больных жжение не ослабевает и ночью, что вызывает нарушения сна. Симптоматика характерна для различных психологических расстройств. Наблюдаются у 55 % пациентов.
- Тип 3. Симптомы непостоянны, отсутствует чёткая локализация и характеристика боли. В разные периоды симптомы могут усиливаться и полностью исчезать. Многие специалисты связывают такое течение болезни с аллергическими реакциями. Встречается существенно реже остальных вариаций, в 10 % случаев [1, 2].